Fakulta sportovních studií Masarykovy univerzity
Doc. MUDr. Jitka Hanzlová, CSc., MUDr. Jan Hemza
Základy anatomie I
Základy anatomie II
Základy anatomie III
Základy anatomie IV – zobrazeno
Čivy
Ústrojí rovnovážné a sluchové
Veškeré anatomické struktury, které lidský organismus využívá k příjmu a porozumění zevních akustických podnětů, nezýváme sluchovým aparátem. Z anatomického hlediska jej můžeme rozdělit na dvě hlavní části: periferní a centrální.
Periferní část – pars peripherica: Obrázek č. 141
- Zevní ucho – auris externa
- boltec – auricula
- zevní zvukovod – meatus acusticus externus
- bubínek – membrana tympani
- Střední ucho – auris media
- bubínková (středoušní) dutina – cavitas tympanica
- sluchové kůstky – ossicula auditus
- sluchová trubice – tuba auditiva Eustachi
- sklípkový systém – cellulae mastoideae
- Vnitřní ucho – auris interna
- kostěný labyrint – labyrinthus osseus
- předsíň – vestibulum
- tři polokruhovité kanálky – canales semicirculares
- hlemýžď – cochlea
- blanitý labyrint – labyrinthus membranaceus
- Předsíňový labyrint – labyrinthus vestibularis
- elipsovitý (vejčitý) váček – utriculus
- kulovitý vaček – sacculus
- tři polokruhovité kanálky- ductus semicirculares
- Hlemýžďový labyrint – labyrinthus cochlearis
- blanitý hlemýžď- ductus cochlearis
- Předsíňový labyrint – labyrinthus vestibularis
- kostěný labyrint – labyrinthus osseus
Centrální část- pars centralis:
- Sluchové dráhy
- rovnovážný a sluchový nerv – n. vestibulocochlearis (N VIII.)
- kmen mozkový
- podkorové oblasti
- Sluchové centrum primární
- Heschlovy závity (area Brodmannova 41,42 – gyri temporales transversi – gyrus temporalis superior), dále sluchové centrum sekundární (area 22 – obkružuje areu 41,42)
Pozn.: Schopnost zpracovat a interpretovat modulace ve frekvencích je v primárním sluchovém centru. Lateralizace funkce mozku existuje v mozkové kůře i při zpracovávání zvuku – vlevo zpracovávání řeči, vpravo zpracovávání enviromentálních zvuků a hudby s jejím vlivem na emoce.
-
1. Zevní ucho – auris externa
Boltec ušní – auricula Obrázek č. 142 Obrázek č. 143
Je párový plochý útvar přiléhající z boku k hlavě v úhlu 20–45 °. Horní okraj je přibližně ve výši kořene nosu, spodní ve výši předního nosního trnu – spina nasalis anterior. Jeho podkladem (s výjimkou ušního lalůčku) je charakteristicky zprohýbaná elastická chrupavka (cartilago auriculae), která je z obou stran kryta tenkou, bohatě cévně zásobenou kůží, která pevně lne k ochrustavici – perichondriu.
Přestože tvor boltce je individuální můžeme na jeho povrchu najít několik charakteristických útvarů:
- Zevní zavinutý okraj boltce – helix (vinutí)
- Val v ploše boltce, podél zadní části helixu – antihelix
- Skleslina, kterou boltec přechází do zevního zvukovodu – concha auriculae
- Plochý hrbolek uzavírající conchu zpředu – tragus (kozel)
- Malý hrbolek uzavírající conchu zezadu – antitragus
- Zářez mezi tragem a antitragem – incisura intertragica
- Ušní lalůček – lobulus auriculae. Jeho podkladem je vazivová tkáň, a zejména, co do rozsahu srůstu s okolím, vykazuje velkou individuální variabilitu.
Svaly boltce jsou u člověka rudimentární, patří k mimickým svalům a jsou taktéž inervovány N VII..
Pozn.: Cévní zásobení je velmi bohaté. Je zprostředkované povrchovou spánkovou tepnou – a. temporalis superficialis. Žilní krev je odváděna do vnější hrdelní žíly – vena jugularis externa.
Senzitivní inervaci zajišťuje třetí větev N V., boltcová větev N X. (ramus auricularis N X.) a nervová vlákna z plexus cervicalis (velký boltcový nerv – n. auricularis magnus).
Lymfa je odváděna do bradavkových a příušních mízních uzlin (nodi lymphatici mastoidei et parotidei).
Tvar boltce se mění během života u jednoho jedince individuálně, proto vznikla orientální metodika aurikulodiagnostiky, aurikuloterapie, prognózování z tvaru ušního boltce i charakteru člověka. Na ušním boltci se nachází rovněž velké množství tzv. akupunkturních bodů, které nesouvisí s lokalizací nervových zakončení, ale se systémem energetických drach organismu. Zevní kraj boltce helix až po ušní lalůček tvoří akupunkturní celek, kam se pomítá hlavou dolů položený homunkulus (tedy celé tělo člověka). Ušní lalůček v dálně asijské medicíně představuje i diagnostické místo. Velikost lalůčku, který je volný, nepřirostlý ke kůži hlavy je symbolem moudrosti – dle Budhy. S věkem, je důležité si to uvědomit,, že se tvar a velikost lalůčku významně mění.
Zevní zvukovod – meatus acusticus externus Obrázek č. 144
Začátek zevního zvukovodu můžeme najít v místě, kde se boltec nálevkovitě zužuje. Jedná se o zahnutou trubici oválného průřezu o průměru přibližně 9 mm, směřující ventromediálně ke středoušní dutině. Skládá se ze zevní – chrupavčité a vnitřní – kostěné části:
- Podklad zevní části tvoří chrupavka zvukovodu – cartilago meatus acustici externi, která je pokračováním chrupavky boltce. Chrupavka je kryta kůží, která obsahuje množství tukových a mazových žláz – glandulae ceruminosae, které produkují žlutý ušní maz – cerumen, který je žlutavé barvy obsahem síry. Na kůži poblíž zevního zvukovodu jsou silné chlupy – tragi, které s postupem věku sílí.
- Podkladem vnitřní kostěné části je pars tympanica spánkové kosti. Zevní zvukovod je mediálně zakončen bubínkem.
Pozn.: Cévní zásobení a inervace je stejná jako u zásobení boltce.
Bubínek – membrana tympani Obrázek č. 145 Obrázek č. 146
Tvoří hranici mezi zevním a středním uchem. Bubínek je tenká, růžově šedá poloprůsvitná membrána (9x10 mm) o tlouštce 0,1 mm. Okraj je zesílen do vazivově chrupavčitého prstence – anulus fibrocartilagineus z tuhé, vazivové chrupavky. Je zasazen do žlábku – sulcus tympanicus ossis tympanici. Zesílený okraj chybí v místě zářezu – incisura tympanica (Rivini). Bubínek je postaven ze šikma,přední stranou dovnitř a zadní stranou ven. Tím jsou způsobeny rozdíly délky stěn bubínku.
Transversální rozměr je 8–9 mm, vertikální 9–10 mm. Sklon bubínku k horizontální rovině je asi 40–50 ° – inklinace bubínku, sklon k rovině sagitální je asi 50 °- deklinace bubínku. S přední a s dolní stěnou zvukovodu svírá bubínek ostrý úhel, se zadní a s horní stěnou úhel tupý.
Bubínek je ve středu nálevkovitě vtažen do středoušní dutiny – pupek (štít) bubínku – umbo membranae tympani. Od středu bubínku se táhne vzhůru vyvýšená hrana (proužek) – stria mallearis – zakončená hrbolkem – prominentia mallearis. Oba útvary jsou podmíněny srůstem bubínku s kladivkem (malleolus) a tahem napínače bubínku – m. tensor tympani. Od hrbolku se k okrajům incisury bubínku (nezpevněného okraje) rozbíhají přední a zadní řasa – striae membranae tympani anterior et posterior. Mezi nimi je bubínek tenčí, ochablý – pars flaccida (Schrapnelli).
Zevně (stratum cutaneum) je bubínek pokryt epitelem mnohovrstevným dlaždicovým, uvnitř (stratum mucosum) je pokryt epitelem plochým jednovrstevným. Střední vrstva (stratum radiatum + stratum circulare) je tvořena sítí kolagenních vláken. V pars flaccida je vazivová vrstva jemnější (chybí stratum radiatum).
Pozn.: Při otoskopickém vyšetření táhneme boltec nahoru a dozadu.. Na zevní straně bubínku se objeví reflex dopadajícího světla.Podle jeho změn lze usuzovat na některé patologické stavy bubínku (zánět, tekutina, nádor).Cévní zásobení zevní plochy je zajištěno hlubokou boltcovou tepnou – a. auricularis profunda, vnitřní plocha je zásobena všemi 4 bubínkovými tepnami – aa. tympanicae, které tvoří arteriální plexus tympanicus.
Lymfatická drenáž je stejná jako u boltce ušního.
Inervace zevní plcohy bubínku je z boltcospánkového nervu – n. auriculotemporalis, vnitřní plocha z bubínkové nervové pleteně – nervový plexus tympanicus.
-
Střední ucho – auris media
Středoušní dutina – cavum tympani
je prostor nacházející se mediálně za bubínkem. Je uložen ve spánkové kosti a má tvar nepravidelného hranolu (na fronáltním řezu je patrné zúžení ve střední části, které je způsobeno vtažením bubínku na jedné straně a promontoriem na straně druhé – prominence prvního závitu hlemýždě). Dutina bubínková je vyplněna vzduchem a pokryta tenkou sliznicí. Objem se pohybuje mezi 0,75–1 ,0 cm 3.
Rozlišujeme tři části dutiny bubínkové:
- Nadbubínková dutina (epitympanum nově atticus) představuje horní část. Leží v ní velké části sluchových kůstek, hlavice kladívka (caput mallei) a tělo kovadlinky (corpus incudis). Šíře je asi 6 mm. Její zadní stěna se otvírá do sklípkového systému.
- Střední etáž (mezotympanum) obsahuje ostatní části řetězu sluchových kůstek. Je situována mezi bubínkem a promontoriem. Šíře je asi 2 mm.
- Dolní část (hypotympanum) leží pod úrovní dolního okraje bubínku a ústí v ní Eustachova trubice. Šíře je asi 4 mm.
Středoušní dutina je ohraničena 6 stěnami:
- Boční (laterální) stěna, blanitá – paries membranaceus, je tvořena bubínkem.
- Prostřední (mediánní) stěna, labyrintální – paries labyrinthicus odděluje středoušní dutinu od vnitřního ucha (auris interna). Tvoří ji ventrobasální plocha pyramidy.
Rozlišujeme na ní tyto útvary:
- Pahorek – promontorium – zaoblené vyklenutí do středoušní dutiny, které je podmíněno prvním závitem kostěného hlemýždě vnitřního ucha. Po něm probíhá vertikální rýha od bubínkového nervu – sulcu nervi tympani. Nerv pokračuje na přední plochu pyramidy jako malý skalní nerv – n. petrosus minor, který vstupuje jako parasympatická větev do ušní nervové uzliny – ganglion oticum (Jakobsonova anastomosa).
- Oválné okénko – fenestra vestibuli (fenestra ovalis). Leží kraniálně od promotora a je do něho vsazena baze třmínku.
- Kulovité okénko – fenestra cochleae (fenestra rotunda) leží kaudálně od promontoria a je uzavřené vnitřním bubínkem – membrana tympani secundaria.
- Vyvýšenina lícního nervu – prominentia canalis facialis je podélný val nad oválným okénkem, který je podmíněn 2. úsekem – horizontálním – canalis N.VII.. Vzadu přechází v 3.(sestupný) úsek.
- Další vyklenutí ležící nad předchozí vyvýšeninou je podmíněno laterální polokruhovitou chodbičkou kostěného labyrintu – prominentia canalis semicircularis lateralis.
- Pyramidální výběžek – eminentia pyramidalis se nachází na sestupné části canalis N VII. – 3. úseku – a vychází z ní třmínkový sval a nerv (m. stapedius et n. stapedius).
- Kanálek bubínkové struny – canaliculus chordae tympani vystupuje z 3. úseku canalis N VII. Po průchodu středoušní dutinou prochází bubínkoskalní štěrbinou – fissura petrotympanica a vstupuje do jazykového nervu – n. lingualis.
- Horní stěna (strop středoušní dutiny) – paries tegmentalis, tvoří kostěná část laterální plochy pyramidy spánkové kosti – tegmen tympani.
- Zadní stěny, bradavková stěna – paries mastoideus. Vyvíjí se až po narození tzv. pneumatizací (postnatálním vrůstáním sliznice do bradavkového výběžku – processus mastoideus). Podle tvaru, velikosti a uspořádání rozlišujeme tři typy:
- pneumatický typ – velké dutiny vyplňující celý processus mastoideus
- sklerotický typ – malé množství malých dutinek
- diploický typ – malé dutinky s příměsí vaziva.
Pozn.: Při trepanaci procesu mastoideus je třeba brát v úvahu jeho blízký vztah k sulcus sinus sigmondeus. - Dolní stěna, hrdelnicová (dno) – paries jugularis tvoří kostěná přepážka mezi středoušní dutinou a hrdelní žílou – vena jugularis.
- Přední stěna, krkavicová – paries caroticus. V dolní části je kostěna přepážka, která odděluje středoušní dutinu od krkavice – canalis caroticus. V horní části se nachází vyústění svalotrubicového kanálu – canalis musculotubarius, který je rozdělen podélnou hranou na 2 polokruhovité kanálky:
- horní – semicanalis musculi tensoris tympani (zde začíná napínač bubínku – m. tensor tympani)
- dolní – semicanalis tubae auditivae, který zajišťuje komunikaci středouší s nosohltanem.
Sluchová trubice- tuba auditiva, tuba pharyngotympanica, tube Eustachi (Obr. 1) zajišťuje komunikaci mezi středoušní dutinou a nosohltanem, mezi kterými vyrovnává tlak. Probíhá sestupně ventromediálně, délka je asi 3,8 cm, šíře 1 mm. V dětství je širší (2,5 mm u hltanového ústí, a je až v úrovni měkkého patra, u novorozenců je i pod úrovní měkkého patra), proto se záněty z nosohltanu snáze šíří do středoušní dutiny. Má dvě části:
- Kostěnou – pars ossea tubae auditivae – délka asi 1 cm, odpovídající kostěnému polokruhovitému kanálku – semicanalis tubae auditivae. Bubínkovým ústím – ostium tympanicum tubar auditivae přechází do středoušní dutiny. Sliznice je stejná jako výstelka středoušní dutiny.
- Chrupavčitou – pars cartilaginea tubae auditivae – délka je asi 2,8 cm a sahá k ústí tuby do boční stěny pharyngu – ostium pharyngeum tubae auditivae. Má tvar žlábku nahoře uzavřeného a směrem dolů otevřeného. Prostřední, mediální stěna je vyšší, laterální stěna je nižší. Sliznice je pokračováním výstelky nosohltanu. Ve sliznici jsou žlázky – glandulae tubariae a lymfatická tkáň. Její větší nakupení kolem ústí tuby do nosohltanu se nazývá mandle – tonsila tubaria a je součástí mízního Waldeyerova okruhu. (viz Základy anatomie III. str. 80)
Na přechodu obou části je úžina sluchové trubice – isthmus tubae auditivae.
Středoušní dutina obsahuje tři sluchové kůstky, navzájem spojené dvěma drobnými klouby a dva svaly.
Sluchové kůstky- ossicula auditus Obrázek č. 148
Kladívko – malleus je kůstka kyjovitého tvaru. Hlavice – caput mallei vyčnívá vysoko nad horní okraj bubínku, na zadní straně má zakřivenou plošku pro skloubení s kovadlinkou. Hlavice kladívka pokračuje jako krček – collum mallei, který kaudálně přechází v rukověť kladívka – manubrium mallei, která je srostlá s bubínkem a podmiňuje vyvýšenou hranu – stria mallearis. Na kladívku je také patrný krátký zevní a delší štíhlý přední výběžek – processus lateralis et anterior. Laterální výběžek podmiňuje na bubínku hrbolek –prominentia mallearis.
Kovadlinka – incus tvoří střední část řetězce sluchových kůstek. Její tělo – corpus incudis má vpředu sedlovitou kloubní plochu pro skloubení s hlavicí kladivka. Z těla dozadu vystupuje krátké raménko – crus breve a mediokaudálně dlouhé raménko – crus longum. Z něj vystupuje chrupavčitý čočkovitý výběžek – processus lenticularis, kterým se kovadlinka vazivově (syndesmoticky) nebo kloubně (synostoticky) spojuje s hlavicí třmínku.
Třmínek – stapes tvoří poslední část řetězce sluchových kůstek. Kulovitá hlavice třmínku – caput stapedis se spojuje s dlouhým raménkem kovadlinky. Z hlavice vystupují dvě raménka: přední, rovnější – crus anterius a zadní, zakřivenější – crus posterius. Mezi konci obou ramének je oválná ploténka (třmínková baze) – basis stapedis, která se upíná pomocí prstencového vazu – ligamentum anulare stapedis do oválného okénka – fenestra vestibuli.
Sluchové kůstky zprostředkovávají přenos kmitů bubínku, vyvolaných zvukovými vlnami, do perilymfy. Z perilymfy se pak kmity přenesou na endolymfu a na vlastní sluchový receptor – Cortiho orgán.
Klouby středoušní dutiny- articulationes ossiculorum auditus
- Kovadlinkokladívkový kloub – articulatio incudomallearis je sedlovitý kloub mezi hlavicí kladívka a tělem kovadlinky.
- Kovadlinkotřmínkový kloub – articulatio incudostapedia je kulovitý kloub mezi čočkovitým výběžkem dlouhého raménka kovadlinky a hlavicí třmínku. Kloub se může změnit v syndesmosu.
Sluchové kůstky jsou navzájem a ke svému okolí fixovány.
Pozn.: Při osifikaci – otosklerosa třmínkového prstencovitého vazu, vzniká nedoslýchavost, zanikne-li oválné okénko (fenestra vestibuli) vzniká hluchota.
Svaly středoušní dutiny – musculi ossiculorum auditus
- Bubínkový napínač – musculus tensor tympani začíná od polokruhovitého kanálku – semicanalis m. tensoris tympani a upíná se na kladívkovou rukověť- manubrium mallei. Pracuje s bubínkem. Tahem ho napíná a vtahuje do středoušní dutiny. Inervaci zajišťuje N V. přes ušní nervovou uzlinu – ganglion oticum.
- Třmínkový sval – m. stapedius začíná z dolní kostěné vyvýšeniny – eminentia pyramidalis, která leží na sestupné části canalis N VII. a upíná se na zadní raménko třmínku. Je antagonistou bubínkového napínače. Vytahuje třmínek z oválného okénka a tím uvolňuje bubínek. Inervace je z N VII.
Při silném hluku se oba svaly kontrahují a tlumí tím záchvěvy mezi sluchovými kůstkami. Je-li třmínkový sval vyřazen z funkce (obrna N.VII.) trpí pacient přecitlivělostí na hlasité podněty (hyperacusis).
Sliznice středoušní dutiny- tunica mucosa cavitatis tympani
Je tvořena jednovrstevným kubickým až cylindrickým epitelem bez žlázek. Kryje vnitřní plochu bubínku, sluchové kůstky, všechny stěny, zasahuje až do bradavkových dutinek.
Slizniční krytí je i na středoušních svalech. Sliznice vytváří řasy, v jedné z nich probíhá bubínková struna – plica chordae tympani. Mezi řasami sliznice a bubínkem jsou 3 slizniční záhyby (vychlípení) : přední, horní, zadní – recessus membranae tympani anterior, superior et posterior.
Pozn.: Cévní zásobení středoušní dutiny zajišťují 4 bubínkové tepny, které vycházejí z větví zevní krkavice – a.carotis externa : a. tympanica anterior (z a. maxilaris), a. tympanica posterior (z a. auricularis posterior), a. tympanica superior (z a. meningea media), a. tympanica inferior (z a. pharyngea ascendens).
-
Vnitřní ucho – auris interna
Kostěný labyrint – labyrinthus osseus Obrázek č. 149
Skládá se z:
- předsíně – vestibulum
- tří polokruhovitých kanálků – canales semicurculares ossei a
- hlemýždě – cochlea.
Kostěný labyrint je tvořen vláknitou kostí a je vystlán periostem. Je vyplněn vnější mízou – perilymfou, která je spojena se subarachnoidálním prostorem. Má stejné složení jako mozkomíšní mok.
Předsíň – vestibulum můžeme přirovnat ke kostěné krychli. Celá je uložena v pyramidě kosti spánkové – pars petrosa ossis temporalis. Na přístřední – mediální stěně je vystouplá předsíňová hrana – crista vestibuli, která odděluje větší elipsovité vyhloubení – recessus ellipticus, v kterém je uložen blanitý oválný váček – utriculus, od menšího kruhovitého vyhloubení – recessus sphericus, v kterém je uložen blanitý kulovitý váček – sacculus.
Se středoušní dutinou komunikuje vestibulum dvěma otvory:
- Předsíňové okénko – fenestra vestibuli, do kterého zapadá svojí bazí třmínek – stapes. Tak jsou přenášeny mechanické podněty na perilymfu, která je kolem blanitého labyrintu (laterální stěna).
- Hlemýžďové okénko – fenestra cochleae, které je uzavřeno druhotným bubínkem – membrana tympani secundaria a slouží k vyrovnávání objemových změn perilymfy v kostěném labyrintu (přední stěna).
Do vestibula ústí polokruhovité kanálky a hlemýžď.
- Polokruhovité kanálky – canales semicurculares ossei jsou tří a leží ve třech navzájem kolmých rovinách. Jsou orientovány podle podélné osy pyramidy. Začínají z vestibula a také v něm končí.
- Přední polokruhovitý kanálek – canalis semicircularis anterior probíhá kolmo na podélnou osu pyramidy a podmiňuje na její horní ploše obloukovitou vyvýšeninu – eminentia arcuata.
- Zadní polokruhovitý kanálek – canalis semicircularis lateralis se vyklenuje dozadu rovnoběžně s podélnou osou pyramidy.
- Boční polokruhovitý kanálek – canalis semicircularis lateralis je uložen horizontálně a podmiňuje na mediální stěně středoušní dutiny vyklenutí – prominentia canalis semicircularis lateralis.
Na kanálcích rozlišujeme rozšířenou část – kostěné baňky- crus ampullares a užší kostěné raménko – crus simplex. Užší raménka předního a zadního kanálku se spojují v raménko společné crus communae a ústí do zadní stěny vestibula.
Ostatní čtyři ústí v horní stěně vestibula.
Kostěný hlemýžď – cochlea je tvořen dvěma a půl závity se zmenšujícím se poloměrem. Jeho délka od báze vrcholu je 4–5 mm. Hlemýžďová báze – basis cochlearis je široká 8–9 mm. Vrchol hlemýždě se nazývá hlemýžďová klenba – cupula cochleae. Vpravo je hlemýžď pravotočivý, vlevo levotočivý. Ve středu hlemýždě je kostěné vřeténko – modiolus. Jeho osa má ventrolaterální směr. Na modiolus je navinuta dvěma a půl závity kostěná spirálová ploténky – lamina spiralis ossea a hlemýždový spirálový kanál – canalis spiralis cochleae. Baze modiolu má spirálovitě uspořádanou perforaci – tractus spiralis foraminosus k průchodu N VIII. – části sluchové. V podélné ose má četně kanálků - canales longitudinales modioli k průchodu jednotlivých axonů z Cortiho orgánu. Kanálky - canales longitudinales modioli se před výstupem do spirálové laminy ohýbají k povrchu modiolu – canalis spiralis modioli (Rosenthali). Baze modiolu je na přední stěně vestibula. První závit hlemýždě podmiňuje na mediální stěně cavum tympani vyklenutí – promontorium. Spirálová ploténka neúplně rozděluje hlemýžďový spirálový kanál na horní a dolní část. K úplnému rozdělení obou prostorů dochází pomocí bazální ploténky – lamina membranacea basilaris, která sahá od okraje spirálové ploténky až k zevnímu obvodu kanálku hlemýždě.
Další blána (předsíňová) – membrana vestibularis jde šikmo vzhůru stejným směrem. Mezi oběma membránami a části stěny hlemýžďového kanálu vzniká trojúhelníkovitý prostor pokrytý periostem. Uvnitř je blanitý hlemýžď- ductus cochlearis, vyplněný vnitřní mízou – endolymfou. Blanitý hlemýžď rozděluje prostory kostěného hlemýždě na horní – předsíňové schodiště – scala vestibuli a dolní bubínkové schodiště – scale tympani, které jsou vyplněny vnější mízou – perilymfou.
Blanitý labyrint – labyrinthus membranaceus Obrázek č. 150
Leží uvnitř labyrintu kostěného a je vyplněn endolymfou, prostory kolem něho jsou vyplněny perilymfou. Má dvě části:
- Předsíňový labyrint – labyrinthus vestibularis
- Hlemýžďový labyrint – labyrinthus cochlearis
Předsíňový labyrint – labyrinthus vestibularis
Zahrnuje dva blanité váčky
- elipsový – utriculus a
- kulovitý – sacculus,
které jsou uložené v kostěném vestibulu. Oba jsou spojeny elipsokulovitým mízovodem – ductus utriculosaccularis, který přechází v nitromízní vývod (předsíňový mízovod) – ductus endolymphaticus (aqueductus vestibuli). Dále sem patří
- tři blanité polokruhovité kanálky- ductus semicurculares.
Utriculus je elipsovitý váček uložený dorsolaterálně ve vestibulu v elipsovitém vyhloubení – recessus ellipticus. Délka je asi 2,5–3,5 mm. Je čidlem polohy (statické čidlo). Receptor gravitace se nazývá polohová skvrna elipsového váčku – macula statica utriculi, která je v horizontální poloze.
Sacculus je kulovitý váček uložený ventromediálně ve vestibulu v kruhovém vyhloubení – recessus sphericus. Délka je asi 2–3 mm. Je taktéž čidlem polohy (statické čidlo). Receptor gravitace se nazývá polohová skvrna kulovitého váčku – macula statica sacculi, která je ve vertikální poloze. Obrázek č. 151
Polohová skvrna – macula statica utriculi et sacculi stojí navzájem kolmo a mají podobnou strukturu. Epitel je vyšší cylindrický a obsahuje dva typy buněk – buňky podpůrné a buňky smyslové neboli vláskové. Jejich vlásky – cilie zasahují do rosolovité hmoty, ve které jsou krystalky nerostných solí (uhličitan vápenatý – krystalizuje v rombické soustavě- prismata) zvané statolity (otolity, otoconie).. Intenzita a směr tlaku či tahu statolitů na vlásky smyslových buněk se mění při různých změnách polohy hlav v prostoru. Ohnutím vlásků (cilií) se mění v nervové vzruchy a jejich příchodem do CNS se získává obraz směru působící gravitace a změn tohoto směru. Makulární čidla reagují také na vibrace, tím se účastní spolu se sluchovým čidlem na vnímání hlubokých, nízkofrekvenčních zvuků. Obrázek č. 152 Obrázek č. 153
Elipsovitý mízovod – ductus utriculosaccularis je tuhý kanálek, který navzájem propojuje oba váčky.
Nitromízní vývod (předsíňový mízovod) – ductus endolymphaticus (aqueductus vestibulu) vychází z předchozího kanálku, míří kolmo na podélnou osu pyramidy a svým slepým rozšířením nitromízním vačkem – saccus endolymphaticus končí mezi dvěma listy tvrdé pleny mozkové v oblasti zadní stěny pyramidy za a pod meatus accusticus internus v zadní jámě lební. Odvádí endolymfu a slouží k částečnému vyrovnávání a udržení tlaku.
Na mediální ploše kostěného labyrintu se nachází při okraji recessus ellipticus malý otvůrek, který se prodlužuje v předsíňový vodovod – aqueductus vestibuli či předsíňový kanálek – canaliculus vestibuli a otvírá se na zadní ploše pyramidy svým zevním ústím předsíňového vodovodu – apertura externa aqueductus vestibuli či vnitřním ústím předsíňového kanálku – apertura interna canaliculi vestibuli.
Tři blanité polokruhovité kanálky – ductus semicirculares anterior, posterior et lateralis mají ve svých rozšířených částech blanité váčky – ampullae membranaceae, které obsahují smyslové útvary – hrany – cristae staticae ampullares. Jsou čidlem pohybu (kinetické čidlo) Obrázek č. 154.
Jsou uloženy ve stěně jednotlivých ampul, vždy kolmo na podélnou osu kanálku. Jsou naplněny endolymfou. Vůči sobě jsou uloženy kolmo ve 3 rovinách. Jsou obdobně uspořádány jako makuly. Obsahují rovněž buňky podpůrné a buňky smyslové neboli vláskové – tyto jsou vlastním čidlem změny pohybu. Jsou uloženy v hraně (hřbetu, kristě) – crista ampulllaris vyčnívající do každé ampuly. Na smyslových buňkách jsou dlouhé vlásky (cilie), které rovněž zasahují do rosolovité hmoty, se kterou vytvářejí klenbu – cupula. Podnětem, který dráždí smyslové buňky kinetického čidla, je rotační pohyb hlavy (změna úhlového zrychlení): endolymfa se relativně opozďuje za pohybem stěn kanálků, takže vychyluje kupulu na opačnou stranu. Každá dvojice kanálků je drážděna nejvíc při rotaci hlavy kolem osy kolmé k rovině kanálku. Souhrou všech tří dvojic kanálků je zajišťována komplexní informace o všech rotačních pohybech hlavy. Mechanické podněty působící na cilie jsou smyslovými buňkami přeměněny v nervové vzruchy a předávány nervovým zakončením dendritů buněk vestibulárního ganglia, které opřádají baze smyslových buněk. Vzruchy ze statického i kinetického čidla jsou vestibulárními nervy převáděny do vestibulárních jader a dále do mozečku a mozkové kůry. (viz vestibulární dráha). Obrázek č. 155
- Hlemýžďový labyrint – labyrinthus cochlearis Obrázek č. 156.
Blanitý hlemýžď – ductus cochlearis vyplňuje jen menší část kostěného hlemýždě. Začíná předsíňovým slepým koncem – coecum vestibulare a končí v kostěné hlemýžďové klenbě – cupula cochleae opět slepým klenbovým koncem – coecum cupulae. Spojovacím mízovodem – ductus reuniens je blanitý hlemýžď spojen s kulovitým váčkem – sacculus, a tím dochází k jednotnému propojení endolymfatického prostoru veškerého blanitého labyrintu. Blanitý hlemýžď má na průřezu trojúhelníkový tvar, jeho stěny tvoří basální membrána – membrana basilaris, předsíňová blána- membrana vestibularis a zevní stěna kostěného hlemýždě – cochlea. Na basální membráně jsou uloženy buňky vlastního sluchového receptoru – spirálové ústrojí – organum spirale (Cortiho orgán) Obrázek č. 157. Obsahuje opět buňky podpůrné a buňky smyslové. Podpůrné buňky jsou vysoké, cylindrické a ohraničují po obou stranách Cortiho tunel. Smyslové buňky jsou uloženy vně i uvnitř Cortiho tunelu a jsou opatřeny vysokými stereociliemi. Povrch buněk je překryt rosolovitou bezbuněčnou krycí blánou – membrana tectoria, které se dotýká nebo do ní pronikají stereocilie smyslových vlasových buněk Obrázek č. 158 Obrázek č. 159. Při rozechvění třmínku se rozkmitá perilymfa, její rozvlnění se přenáší na endolymfu a dojde ke dráždění smyslových buněk v Cortiho orgánu. V nich se mechanické podněty vlnění přemění na nervové vzruchy, které jsou převáděny sluchovým nervem do korové části sluchového analyzátoru, který leží v kůře spánkových laloků (viz sluchová dráha, Obrázek č. 160).
Spojení jádra centrální části sluchového aparátu s okolní kůrou umožňuje sluchové asociace, především rozumnění řeči. Sluch má i zpětnovazebný význam pro kontrolu vlastní řeči (vrozené poruchy sluchu znesnadňují naučení se mluvit).
Pozn.: Cévní zásobení kostěného labyrintu je stejné jako u pyramidy spánkové kosti. Zajišťuje ho hlavně – a. stylomastoidea ze zadní boltcové tepny- a. auricularis posterior. Membranózní labyrint je zásoben z bubínkové tepny – a. labyrintní, která vychází z tepny bazální – arteria basilaris. Žilní krev je odváděna do systému nitrolebních splavů: horní a dolní skalní splav- sinus petrosus superior et inferior a příčný splav – sinus transversus.
↓ rozbalit celou poznámku ↓Pozn.: Cévní zásobení kostěného labyrintu je stejné jako u pyramidy spánkové kosti. Zajišťuje ho hlavně – a. stylomastoidea ze zadní boltcové tepny- a. auricularis posterior. Membranózní labyrint je zásoben z bubínkové tepny – a. labyrintní, která vychází z tepny bazální – arteria basilaris. Žilní krev je odváděna do systému nitrolebních splavů: horní a dolní skalní splav- sinus petrosus superior et inferior a příčný splav – sinus transversus.
Lymfatické cévy nebyly ve vnitřním uchu prokázány, zřejmě jsou nahrazeny cirkulací perilymfy a endolymfy.
Proces vnímání zvuku – slyšení
Zvuk je podélné vlnění molekul zevního prostředí (vzduch, popř. vody atd.) o proměnlivé amplitudě a frekvenci. Výšky vnímaného zvuku závisí na funkci s jakou kmitá vzduchový sloupec v zevním zvukovodu. Vysoké tóny mají vyšší frekvenci než tóny hluboké. Čím větší je amplituda zvukového vlnění, tím větší je hlasitost, tedy intenzita zvuku.Intenzita se udává v decibelech (dB). Sluchový práh má přirozenou hodnotu 0 dB.
Hlasitost zvuku v decibelech
Typ zvuku
Hodnota v dB(decibelech)
Sluchový práh
0
Šepot
30
Běžná komunikace
60
Pouliční provoz
80
Nepříjemný pocit
120
bolest
140
Hodnoty frekvence se udávají v herzích (Hz).Lidské ucho je schopno rozlišit přibližně 2000 různých frekvencí cvičením lze tuto hodnotu zvýšit.
Síla zvuku závisí na amplitudě kmitání vzduchových částic. Čím větší je rozsah kmitání, tím silnější je zvuk. Práh slyšení odpovídá nepatrné tlakové energii (2.10-5Pa). Horní mezí slyšitelnosti je intenzita zvuku 140dB, kdy v uších vzniká bolestivý tlak. Tóny rozlišujeme v rozsahu 11 oktáv od 16 – 20 000 kmitů za sekundu (Hz) (1 kmit.s-1 = 1 Hz). Nejvyšší tóny působí na začátku, nízké na konci hlemýždě.
Zvukové vlny jsou vzduchm přenášeny rychlostí asi 344 ms-1. Se stoupající nadmořskou výškou a teplotou tato rychlost mírně stoupá.
Některá další prostředí mají rovněž schopnost vést zvukové vlny, jejich rychlost je však potom závislá na vlastnostech konkrétního prostředí (např. voda 1428 ms-1).
Zvukové vlny, jejichž tvary se neustále opakují, vnímá organismus jako harmonické zvuky- tóny, kděžto vlny, které pravidelnost postrádají způsobují pocit hluku.
Charakteristickým znakem tónu je jeho zabarvení. To je způsobeno soustavou několika harmonických vibrací (doplňkových tónů). Zabarvení umožňuje například rozeznávat různé lidské hlasy, přestože zvuk jimi vydávaný má shodnou hlasitost i výšku.
Schopnost rozlišovat tóny poněkud ubývá s věkem. Umístění zvuku a zvuková orientace v prostoru vyplývají z toho, že jedno ucho je v relativně větší vzdálenosti od zdroje zvuku než druhé (ke vzdálenějšímu uchu přichází zvuk o něco později a je poněkud slabší – stereo rozpoznávání).
Přenos energie.
K přenosu zvukové energie dochází dvojí cestou. Mluvíme o vedení kostním a vedení vzdušném.
Vedení kostní je charakterizováno přenosem akustické energie do vnitřního ucha prostřednictvím rozkmitání kostní lebky. Je to umožněno tím, že zvuk je ve své podstatě kinetický pohyb části vzduchu. Tento pohyb zasahuje nejenom sluchový orgán, ale i všechny ostatní struktury lidského těla, které mají schopnost se rozkmitat. Tento kmit, i když je minimální, má schopnost rozhýbat perilymfu a endolymfu hlemýždě a tím i sluchové buňky.
Obejdou se tak přenosové struktury vnějšího a vnitřního ucha.
Nejpřirozenější cesta přenosu zvukové energie je ale vedení vzdušné, kdy k přenosu zvukové energie do vnitřního ucha je využíván, jak jsme již uvedli, hlavně vzduch. Zvuk – tedy rozkmitání částic vzduchu – se dostává vnějším zvukovodem do sluchového aparátu, kde se pomocí převodního systému (boltec, zevní zvukovod, bubínek, řetězec kůstek(dostává k smyslovým buňkám.
Tento proces má následující fyziologické stupně:
- transport zvukových vln
- podráždění sluchových buněk
- transformace zvukového dráždění v nervový impuls
- zpracování nervového dráždění ve sluchovém centru (Heschlovi závity)
Transport zvukových vln
K přenosu zvukových vln dochází prostřednictvím převodního aparátu zahrnujícího boltec, zevní zvukovod, bubínek a řetězec kůstek.
Zvuk je přiváděn do vnějšího zvukovodu pomocí ušního boltce – nasměrování a odraz. Ten má pouze malý vliv na přenos zvukových vln. Ztráta ušního boltce omezí stereo vnímání zvuku, omezí zesílení zvuku do zevního zvukovodu – je zvýšený rozptyl.
Zevní zvukovod zvukovou vlnu přenáší k bubínku. Svým tvarem – trychtýřovitým – má schopnost koncentrovat zvukové vlnění tak, aby byl podnět co nejsilnější. Jeho uzávěr či nevyvinutí způsobuje jednostrannou poruchu příjmu zvuku.
Bubínek je rozkmitán mechanickým pohybem částic působících na jeho plochu (pohyb dovnitř a ven). Vibrace ustávají téměř zároveň se zvukovými vlnami. Stav bubínku může ovlivnit přenos zvuku. Bubínek musí být elastický, celistvý a na jeho vnější i vnitřní plochu musí působit přibližně stejný tlak. Aby tomu tak bylo, musí být průchodná Eustachova trubice, která celé středouší zavzdušňuje a má rovněž za úkol odvádět možný výpotek. Pohyhy tympanické membrány jsou díky řetězu sluchových kůstek, v pořadí kladívko, kovadlinka,třmínek, přeneseny do oválného okénka vestibula. Systém sluchových kůstek funguje na principu soustavy nerovnoměrných pák přeměňujících energii chvění bubínku na pohyb třmínku s transformací zesílení, takže celkové zesílení intenzity podnětů je asi 25ti násobné.
Tympanický reflex. Středoušní svaly plní ochrannou funkci, kdy při nadměrných zvucích dochází k jejich stahu a tím zpevnění celého řetězce. Tím je kladen větší odpor bubínku i vysokou akustickou energii, která by mohla svým působením poškodit jemné struktury vnitřního ucha.
Rozpohybovaná ploténka třmínku uzavírající oválné okénko vestibula působí jako píst, čímž uvádí do pohybu perilymfu ve scala vestibulu a následně endolymfu. Každý kmit se pak šíří endolymfou jako vlna až po vrchol hlemýždě. Aby nedocházelo k rušení signálu odraženou zpětnou vlnou endolymfy, jsou všechny vlny na opačném konci trubice kompenzovány výchylkami kulatého okénka.
Podráždění sluchových buněk
Pohybující se endolymfa má schopnost rozkmitat bezbuněčnou krycí membránu – membrana tectoria. Ta je v kontaktu v výběžky sluchových buněk. Protože se membrána tectoria od oválného okénka ke kupule hlemýždě rozšiřuje, rozkmitají nižší kmitočty tuto membránu blíže kupule, vyšší kmitoty blíže k třmínku. Dochází k dráždění sluchových buněk, které v místě maximální mechanické deformace reagují vysíláním nervových vzruchů. Vysoké tóny dráždí smyslové buňky na bázi hlemýždě, zatímco hluboké spíše u vrcholu. Při slabých podnětech reagují zevní vláskové buňky, vnitřní reagují při podnětech silnějších.
Transformace zvukového dráždění v nervový impuls.
Akustickým podrážděním Cortiho buněk dochází k přeměně akustické energie v energii bioeletrickou – nervový vzruch. Této činnosti jsou z celého organismu schopny pouze sluchové buňky.
Elektrické jevy. Elektrické jevy vnitřního ucha jsou někdy souhrnně nazývány kochleární potenciálny. Lze je rozdělit na potenciály klidové (endokochleární potenciál) a potenciály vyvolané zvukovou stimulací (mikrofonní potenciál, sumační potenciál a akční potenciál).
- Endokochlerání potenciál je stálý, klidový rozdíl potenciálů mezi endolymfou a perilymfou. Jeho hodnota je 80 mV, přičemž endolymfa je proti perilymfě pozitivní. Vnitřní prostředí vláskových buněk je oproti perilymfě naopak o přibližně 70 mV negativní. Celkový rozdíl potenciálů mezi vláskovými buňkami a endolymfou je tedy přibližně 150 mV.
- Mikrofonní potenciál vzniká při deformaci výběžků vláskových buněk. Je přímo úměrný výchylce bazální membrány a zcela odpovídá zvukovému signálu,zejména, pokud má zvuk sinusový průběh. Je tedy elektrickou odpovědí hlemýždě na zvuk.
- Sumační potenciály jsou stejnosměrné změny vyvolené zvukem. Skládají se z negativní a pozitivní složky. Pozitivní potenciál vzniká v případě dráždění nižší intenzitou. Pokud intenzita vzrůstá, hodnota pozitivního potenciálu se postupně snižuje, až při vysokých intenzitách zvuku přechází v negativní sumační potenciál.
- Akční potenciály sluchového nervu jsou vyvolané kochleárním mikrofonním jevem, přičemž endokochleární potenciál udržuje receptory neustále ve stavu pohotovosti zachováním rozdílných potenciálů. Akční potenciál je možné registrovat jako negativní výchylku elektrické odpovědi na zvukový podnět.
Vzniklé bioelektrické impulsy jsou posléze vedeny směrem k centru. Prochází nejprve sluchovým nervem, následně sluchovými drahami. Ty se ve strukturách prodloužené míchy kříží, takže impuls míří do opačné hemisféry, konkrétně do Heschlova závitu v temporálním laloku (area 41,42).
Zpracování nervového dráždění ve sluchovém centru.
K samotnému uvědomění akustického signálu dochází ve sluchové kůře mozkové, která je nepostradatelnou pro porozumění řeči. Zde probíhá analýza zvukových signálů i syntéza zvukových podráždění v jednotný zvukový obraz.
↑ sbalit poznámku ↑Sluchové poruchy a vady
Poruchou sluchu rozumíme stav, kdy onemocnění sluchového orgánu jakékoli etiologie je provázeno příznakem nedoslýchavosti, stav však může být přechodný a po přeléčení onemocnění sluchového orgánu může mít subjekt normální práh sluchu.
Sluchová vada je trvalý stav. Příznakem je lehká nedoslýchavost až hluchota. Pro tento stav je charakteristické to, že nemá nikdy tendenci ke zlepšení, spíše se může zhoršovat. Hodnotí se dle různých hledisek.
Hodnocení závažnosti sluchové vady dle WHO
Sluchová vada
Ztráta v decibelech (dB)
Normální sluch – normacusis
0–25
Lehká nedoslýchavost – hypacusis
26–40
Střední nedoslýchavost – hypacusis
41–55
Středně těžká nedoslýchavost – hypacusis
56–70
Těžká nedoslýchavost – hypacusis
71–90
Velmi těžká nedoslýchavost – hypacusis
91 a více
Hluchota – surditas
----
Hodnocení ztráty v procentech
Normální sluch- normacusis
90–100 %
Lehká porucha sluchu
75–90 %
Středně těžká nedoslýchavost – hypacusis
60–75 %
Těžká nedoslýchavost – hypacusis
50–60 %
Velmi těžká nedoslýchavost – hypacusis
< 50 %
Hluchota – surditas
0 %
Hluchota (surditas) se dělí na praktickou hluchotu, totální hluchotu a psychogenní hluchotu.
V hodnocení kvality sluchu se ještě hodnotí diskriminace sluchová – tedy jak subjektivně rozumí osoba různé intenzitě zvuků. Dělí se na řečovou diskriminaci, kdy posuzujeme slabiky a samohlásky, a neřečovou diskriminaci, kdy posuzujeme tóny a jejich kontury. Krom toho se ještě rozlišují kategorie diskirimnace, které označují jednotlivé zvuky ve vztahu k historii, zda zvuk známe dlouho, zda se jej učíme znát nebo jsme teprve v tréninku poznání, či je zcela nový, např. nově učené zvuky (sem patří spíše neřečová diskriminace) a přirozené zvuky (sem patří i kategorie řečové diskriminace).
Dělení dle místa leze:
- převodní (hypacusis conductiva)
- percepční (hypacusis sensoneuralis)
- porucha nitroušní (hypacusis sensoneuralis cochlearis)
- poškození sluchové dráhy (hypacusis sensoneuralis retrocochlearis)
- centrální porucha sluchu (hypacusis sensoneuralis centralis)
Percepční poruchy vznikají z mnoha příčin zevních i vnitřních, mohou vzniknout noxou fyzikální nebo i chemickou, např. i léky – antibiotika nebo dlouhodobým podáváním analgetické terapie – ale mohou vzniknout i vnitřními příčinami – nádorem, poškozením drah demyelinizací, systémovým onemocněním, poruchou s prokrvácením jak vnitřního ucha, tak i kmenové oblasti.
Převodní porucha (hypacusis conductiva)
Vzniká ztížením převodu zvuku v zevním nebo středním uchu. V počátečních fázích můžeme pozorovat větší ztrátu v hlubokých tónech než ve vysokých tónech, přičemž se dalším vývojem porucha ztráty vyrovnává pro všechny frekvence. U převodní poruchy nikdy nevzniká úplná hluchota, protože funkce vnitřního ucha zůstává zachována a zvuk je částečně přenášen i kostí. Většina převodních poruch se řeší zesílením zvuku prostřednictvím sluchadel – buď pro převod vzduchem nebo kostí.
- Příčiny neprůchodnosti zvukovodu - důvodem mohou být vývojové atrézie (nevyvinutí) zvukovodu, vznik jizev po úrazech nebo operacích či zánětech. K zúžení může rovněž dojít při prorůstání nádorů do zevního zvukovodu, u dětí je také častou příčinou přítomnost cizího tělesa, ale i u dospělých, nebo dokonce tím, že v oblasti zevního zvukovodu se usídlí hmyz (pavouk apod.). Přechodnou příčinou může být uspání pomocí cerumen, vody apod..
- Při perforaci bubínku – tento neklade odpor zvukovým vlnám a není tedy při zvukových impulsech dobře rozkmitáván. Tlakový rozdíl mezi vnějším a středním uchem se vyrovnává – mluvíme o tzv. akustickém zkratu. Ztráta sluchu pak záleží na tom, jak veliký je defekt a v které části bubínku leží. V oblasti pars flaccida je ztráta minimální.
- Postižení středoušních kůstek, a v oblasti fenestra ovale jsou poruchy větší.
Jedná se o převodní poruchy. Lze sluch nahradit v tomto případě i tzv. kostním vedením – tedy vibracemi přes kost skalní.
Pozn.: Karbanův kloub C1–2 a pohyb očí, prostorové vidění a statoakustický orgán.
Prostorové uspořádání statoakustického orgánu oboustranně, tedy v 3D modelu, uspořádání místa maximálního pohybu hlavy vlůči tělu, tedy v oblasti obratlů krčních C1,2, kdy jejich propojení přes dens a sklon vůči sobě všech plošek vytváří systém kardanova kloubu (kardanová hřídel), je velmi důležitým aspektem v uchovávání prostorového vidění v různých polohách těla a hlavy. Cestou centrálního nervového systému, propojením statoakustických drah a drah koordinace okohybnosti, dochází k rotaci bulbů v různých osách v očnici. Proto, aby došlo k uchování této důležité funkce prostorového vidění, při počátečním zkřivení páteře v jednom směru dochází k jeho kompenzaci zkřivením do druhého směru, aby se zachovala správná poloha očí a funkce jejich pohybu. Tím i zachování správného prostorového vidění.
↓ rozbalit celou poznámku ↓Pozn.: Karbanův kloub C1–2 a pohyb očí, prostorové vidění a statoakustický orgán.
Prostorové uspořádání statoakustického orgánu oboustranně, tedy v 3D modelu, uspořádání místa maximálního pohybu hlavy vlůči tělu, tedy v oblasti obratlů krčních C1,2, kdy jejich propojení přes dens a sklon vůči sobě všech plošek vytváří systém kardanova kloubu (kardanová hřídel), je velmi důležitým aspektem v uchovávání prostorového vidění v různých polohách těla a hlavy. Cestou centrálního nervového systému, propojením statoakustických drah a drah koordinace okohybnosti, dochází k rotaci bulbů v různých osách v očnici. Proto, aby došlo k uchování této důležité funkce prostorového vidění, při počátečním zkřivení páteře v jednom směru dochází k jeho kompenzaci zkřivením do druhého směru, aby se zachovala správná poloha očí a funkce jejich pohybu. Tím i zachování správného prostorového vidění.
Kardanův závěs je uložení, které umožňuje zavěšenému přístroji volný pohyb ve všech třech osách. Tvoří je tři v sobě umístěné obvykle kovové prstence, spojené otočnými čepy tak, že osy čepů sousedících prstenců jsou navzájem kolmé. Užívá se k zavěšení kompasu, lodního chronometru nebo jiného citlivého zařízení, jehož činnost by změna polohy mohla ovlivnit. Zařízení bylo známo už ve starověku (Filón Byzantský, kolem 230 př. n. l.) a ve středověku, název pochází od italského vědce G. Cardana (1501–1576), který je podrobně popsal. Jiné použití představuje gyroskop – setrvačník, uložený v Kardanově závěsu. Protože setrvačník udržuje stálý směr své osy, může se z jeho polohy určovat poloha například letadla, v němž je umístěn. Jednodušší zařízení, které se skládá ze dvou navzájem kolmo umístěných vidlic, spojených (ježkem) s zkříženými osami v úhlu 90°, se někdy nazývá Kardanův kloub. Používá se jako spojka pro přenos točivého momentu tam, kde osy hnacího a hnaného hřídele mohou být různoběžné, případně se vůči sobě pohybují v rozsahu daném možným úhlem vychýlení kloubu. Kardanův kloub není homokinetický (stejnoběžný). Je zachován směr otáčení, ale vzhledem ke konstrukci Kardanova kloubu dochází v průběhu jedné půlotáčky k periodické odchylce úhlové rychlosti hnaného hřídele vůči rychlosti hnacího hřídele. Jinými slovy, když se hnací hřídel otáčí konstantní rychlostí, úhlová rychlost hnaného hřídele kolísá tím více, čím více se osy hřídelů odchylují. Nejčastějším použitím je Kardanův hřídel nebo stručně kardan v pohonech, u kterých je třeba počítat s většími vzájemnými pohyby jednotlivých částí. Typickým příkladem je pohon kol vozidla (automobil, tramvaj, lokomotiva atd.). Skládá se ze dvou za sebou řazených Kardanových kloubů, obvykle ještě doplněných úpravou umožňující malou změnu délky hřídele (střední část bývá dělená pomocí drážkovaného spoje). Pokud jsou oba klouby zalomeny o stejný úhel (v absolutní hodnotě, v téže rovině), pak je Kardanův hřídel jako celek homokinetický – odchylky rotace obou kloubů se navzájem ruší. Jednodušší řešení pro malé úhly vychýlení je pružná či Hardyho spojka, kde funkci zkřížených os zastává pružné mezikruží (ploténka meziobratlová, kloub s meniskem).1
1 Wikipedie: Otevřená encyklopedie: Kardanův závěs [online]. Dostupný z WWW: http://cs.wikipedia.org/w/index.php?title=Kardan%C5%AFv_z%C3%A1v%C4%9Bs&oldid=10902887
Homokinetický kloub (také stejnoběžný nebo sférický) je druh kloubu, který umožňuje přenos otáček mezi hřídeli v různém úhlu a při zachování konstantní rychlosti. Používá se proto jako kloub poloosy u aut.2
2 Wikipedie: Otevřená encyklopedie: Homokinetický kloub [online]. Dostupný z WWW: http://cs.wikipedia.org/w/index.php?title=Homokinetick%C3%BD_kloub&oldid=11439196
↑ sbalit poznámku ↑ -
Vestibulární dráhy
Funkce : reflexní ovlivňování svalového tonu, udržování rovnováhy, koordinace pohybů hlavy a očí.
Receptory polohy (statická čidla) jsou umístěny v polohových skvrnách elipsového a kulovitého váčku – maculae staticae utriculi et sacculi. Receptory pohybu (kinetická čidla) v baňkových hřebech polokruhovitých kanálků blanitého labyrintu – cristae ampullares canales semicirculares.
Vestibulární dráha je tříneuronová:
- neurony mají bipolární buňky v předsíňové nervové uzlině – ganglion vestibulare. Dendrity buněk opřádají smyslové buňky receptorů a jejich axony jdou jako vestibulární (statická) složka N VIII.- n. vestibularis do 4 předsíňových, vestibulárních jader, která jsou uložena na spodině IV. komory.
- neurony začínají z buněk 4 vestibulárních jader – ncl. terminationis nervi vestibuli (ncl. superior n. vestibuli Bechtěrev, ncl. medialis n. vestibuli Schwalbe, ncl. lateralis n. vestibuli Deiters, ncl. inferior seu spinalis n.vestibuli Roller), kříží se a jdou do ventrálních jader thalamu (lůžka)
- neurony začínají v jádrech lůžka- thalamu a jdou do vestibulárních korových analyzátorů, a to do zacentrálního závitu – gyrus postcentralis – area 2 – okrsek pro senzitivní vnímání obličeje, a do horního spánkového závitu – gyrus temporalis superior, před primární sluchový korový analyzátor.
Vestibulární jádra vydávají tyto dráhy :
- Předsíňomíšní – tractus vestibulospinalis, jde k motoneuronům předních rohů míšních a inervuje antigravitační svaly a slouží k udržení rovnováhy těla.
- Předsíňomozečková – tractus vestibulocerebellaris. Dělí se na přímé, které jdou z vestibulárních ganglí přímo do mozečku a nepřímé, které jdou do mozečku přes vestibulární jádra. Tyto dráhy opět pomáhají udržovat rovnováhu těla.
- Dráhy k jádrům okohybných nervů – tractus vestibulonuclearis. Končí v jádrech N III., IV., VI. hlavového nervu. Zajišťují souhry pohybů hlavy a pohybů očí. Důležitá je odbočka, která řídí konjugované pohyby očí a zajišťuje možnost sledovat předměty při jakékoliv poloze hlavy – při změně polohy hlavy se neustále natáčejí oční bulby tak, aby bylo možné prostorové vidění a oči byly v horizontále při stoji, když je tělo různě zkroucené a v různých polohách vůči hlavě.
- Dráhy k lůžku – thalamu – tractus vestibulothalamicus, tyto po přepojení pokračují dále do mozečkové kůry.
-
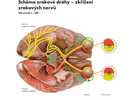
Sluchová dráha
Funkce : převádí sluchové podněty z Cortiho orgánu vnitřního ucha až do primárního sluchového korového analyzátoru v horním závitu spánkového laloku – Heschlovi závity (area 41,42), kde jsou zpracovávány. Signály z vnitřního ucha jsou převáděny i na motorické systémy a zajišťují motorické odpovědi na slyšené zvuky. Ke drahám jsou také připojena sestupná vlákna kontrolních systémů. Vycházejí ze sluchových korových analyzátorů, přepojují se v corpus geniculatum mediale nebo colliculus inferior a jdou až do Cortiho orgánu v blanitém hlemýždi vnitřního ucha. K těmto drahám funkčním náleží i sympatická vlákna.
Sluchová dráha je čtyrneuronová:
- neurony mají bipolární buňky v hlemýžďové nervové uzlině – ganglion cochleae, která je uložena v modiolu kostěného hlemýždě vnitřního ucha. Dendrity buněk opřádají smyslové buňky Cortiho orgánu a přeměňují zvukové vjemy na nervové vzruchy. Axony bipolárních buněk jdou jako sluchová složka N VIII. – n. cochlearis do 2 hlemýžďových jader – nuclei cochleares (ventralis et dorsalis), které jsou uloženy na spodině IV. komory v oblasti laterálního výběžku – recessus lateralis.
- neurony začínají v hlemýžďových, kochleárních jádrech mozkového kmene (ncl. cochlearis ventralis et dorsalis) a dvěma různými drahami jsou do druhostranného zevního svazku – lemniscus lateralis, který končí v dolním hrbolku středomozkového krytu – colliculus inferior tectus mesencephali.
- neurony pokračují z colliculus inferior cestou dolního raménka hrbolku – brachium colliculi inferioris do přístředního kolínkového tělíska v záhrbolí – corpus geniculatum mediale metathalamu. Corpora genuculata jsou vzájemně propojena. Z 3. neuronu vedou odbočky i do retikulární formace jako napojení na motoriku – tractus (tr.) reticulospinalis a přes jádra hlavových nervů s parasympatickou složkou jsou napojena na vlákna autonomního nervového systému.
- neurony pokračují dále z corpus geniculatum mediale přes vnitřní pouzdro – capsula interna jako tr. geniculocorticalis radiatio acustica do primárního sluchového analyzátoru v hornímu závitu, gyru (T1) spánkového laloku – gyrus temporalis superior (Heschlovi závity, area 41,42).
| Obrázky ke kapitole: Ústrojí rovnovážné a sluchové | |||
Ústrojí zraku
Zrak je náš hlavní smysl : přibližně 60 % smyslových vjemů lidského těla přichází cestou zraku a 40 % mozkové kůry je zapojeno do zpracování zrakových informací.
Oko je tvořeno optickým světlolomným systémem, světločivnými receptorovými elementy (tyčinky a čípky) a nervem, který odvádí získané informace do mozku. Než světlo dopadne na světločivné buňky sítnice, projde rohovkou, očními komorami, duhovkou, čočkou, sklivcem a několika nereceptorovými vrstvami sítnice. Před dopadem paprsků na sítnici se v jednotlivých prostředích paprsky lámou a projdou vzdálenost 24 mm (od rohovky k sítnici).
V sítnici dochází k převodu fotochemického procesu na bioelektrické podněty nervových buněk a jejich následnému zpracování. Je přizpůsobeno vnímání elektromagnetického světelného záření v rozsahu 400–760nm. Jeho celková dioptrická mohutnost je asi +60dioptrií (D). Na sítnici, se podobně jako ve fotografické komoře, vytvoří reálný, převrácený a zmenšený obraz okolního světa. Oko je přizpůsobeno prostorovému, černobílému i barevnému vidění.
-
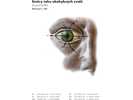
Oční koule – bulbus oculi
Bulbus oculi má téměř tvar koule s průměrem přibližně do 2,5 cm. Viditelná je pouze přední šestina očního povrchu, zbývající část oka je uložena v kostěné očnici – orbitě, která má kuželovitý tvar a oko je zde obklopeno ochranným tukovým polštářem. Zadní část očnice za okem obsahuje zrakový nerv, tepny a žíly zásobující oko a zevní oční svaly. Oční koule je tvořena zadní a přední částí. Zadní část je méně zakřivená, o poloměru 11–12 mm, její povrch tvoří bělima. Přední část je více zakřivená, o poloměru 7–8 mm, kterou tvoří průhledná rohovka.Ze zadní části oční koule uprostřed a poněkud mediálně vystupuje silný zrakový nerv (nervus opticus), jeho výstupem na vnitřní straně oční koule je tzv. bradavka očního nervu – papilla nervi optici. Protože oblast papily zrakového nervu neobsahuje světločivné elementy, nazývá se slepá skvrna.
Nejventrálnější místo bulbu je přední pól oční koule – polus anterior, který je současně i vrcholem rohovky (vortex corneae). Zadní pól oční koule – polus posterior je nejdorsálnějším bodem oční koule a leží laterálně od výstupu zrakového nervu. Přední a zadní pól oka spojuje zevní osa bulbu (axis bubli externus). Tatáž spojnice měřená mezi vnitřními povrchy stěn oční koule se nazývá vnitřní osa bulbu (axis bulbi internus). S oběma předchozími je totožná optická osa (axis opticus), která vede na zadní stranu bulbu, uprostřed mezi středem výstupu zrakového nervu z oka a středem vkleslé jamky v sítnici (centrální jamka žluté skvrny sítnice oka).
Spojnice pozorovaného bodu se středem centrální jamky žluté skvrny je zorní osa oka (linea visus), která prochází opticky redukovaným středem světlolomných prostředí oka, nacházející se v oční čočce blíže k zadní ploše a označuje se jako uzlový bod oka. V tomto bodě se kříží optická a zorní osa oka.
Pro orientaci na bulbu slouží myšlené čáry. Přední a zadní část oka propojují meridiány (poledníky) a nejdelší obvod kolmý na ně – equator (rovník) oční koule, stejně jako na globu zeměkoule.
Vnitřní dutina oka obsahuje tekutinu – humor. Je čočkou rozdělena na přední a zadní segment oční. Přední segment oční je vyplněn kapalinou, komorovu tekutinou (humor aqueus), zadní segment oční je vyplněn rosolovitým sklivcem (humor vitreus).
Pozn.: Velikost bulbu je u dítěte oproti zbytku hlavy větší a dále je i větší část přední části bulbu, oproti dospělých, vzhledem k nevyzrálosti nervové části bulbu a zrakových drah Fyziologický vývoj vidění u dětí. Dětský věk začíná narozením a končí po dovršení povinné školní docházky. V tomto období rozeznáváme pět důležitých etap: novorozenec, kojenec, batole, dítě předškolního a školního věku.
↓ rozbalit celou poznámku ↓Pozn.: Velikost bulbu je u dítěte oproti zbytku hlavy větší a dále je i větší část přední části bulbu, oproti dospělých, vzhledem k nevyzrálosti nervové části bulbu a zrakových drah Fyziologický vývoj vidění u dětí. Dětský věk začíná narozením a končí po dovršení povinné školní docházky. V tomto období rozeznáváme pět důležitých etap: novorozenec, kojenec, batole, dítě předškolního a školního věku. Novorozenecké období trvá od narození do 28. dne. Je charakterizováno adaptací na podmínky postnatálního žživota. Potřeby novorozence se orientují kolem spánku, nasycení, tepla, čistoty a odstranění bolesti. Reakce dítěte na podněty z vnějšího prostředí jsou zprostředkovány vrozenými nepodmíněnými reflexy, jako jsou například: objímací, úlekový reflex, orientačně – pátrací reflex, obranné reflexy, do kterých patří kašlání, zvracení, mrkání a další. Od pátého dne žživota se však vyvíjí první podmíněné reflexy, které jsou prokazatelné například při krmení. V oblasti smyslů převládá hmat a chuť nad sluchem a zrakem. Kojenecké období začíná 29. dnem postnatálního vývoje a sahá do konce prvního roku žživota. Je to doba intenzivního růstu, nabývání hmotnosti a rozvoje psychomotorických funkcí. Dochází k rozvoji vrozených dispozic a vytváření podmíněných reflexů. Reakce kojence se zaměřují na silné podněty.
Období batolete sahá od jednoho do třetího roku žživota. Dítě poznává prostředí, samo
přijímá potravu, učí se chodit a mluvit, osamostatňuje se v základních žživotních funkcích.
V této fázi dětství dochází k častým úrazům, proto je nutný zvýšený dozor. Období předškolního věku dítěte trvá od třetího do šestého roku žživota. Pokračuje osamostatňování dítěte a zdokonalování získaných zkušeností. Dítě se v této fázi vývoje poprvé odpoutává od rodiny a dostává se do kontaktu se svými vrstevníky. Je žjiž obratnější, má zájem o hru, zábavu a vyprávění, napodobuje činnosti dospělých. Období školního věku se rozděluje na mladší školní věk (6–8 let), střední školní věk (8–12 let) a starší školní věk, který se překrývá s obdobím puberty. Zde hraje dominantní úlohu škola, která výrazně ovlivňuje vývoj poznávání a zájmů dítěte. Člověk se rodí s nedokončeným vývojem tkáňových struktur zrakového aparátu.Vidění se vyvíjí postupně a stabilizuje se individuálně žaž do 6–8 let věku dítěte. Znalost vývoje vidění v dětském věku je podmínkou pro včasné zachycení vrozených vývojových anomálií oka a funkčních zrakových poruch.
Novorozenecké období
Jak žjiž bylo zmíněno dříve – člověk přichází na svět s nedokonalým viděním, neboť ještě nebyl ukončen vývoj oka jako takového. Novorozenec má nezralou nejen sítnici, týká se to hlavně oblasti žžluté skvrny, ale také ciliární sval řasnatého tělíska a další oční struktury. Po
narození dále chybí myelinizace zrakové dráhy a nejsou ještě zcela diferencovány oblasti
mozkových zrakových center. Dítě se rodí se světlocitem. To znamená, že vnímá jen světlo a tmu. Důkazem toho je zúžení zornic při osvětlení a reflexní zvedání bulbů při pasivním otevření víček ve spánku. místě nejostřejšího vidění – ve žluté skvrně ještě nejsou zcela vyvinuty čípky. Jsou nepravidelně uspořádány a pro svou funkci nemají správný tvar. Proto je první dny po porodu centrální vidění oslabeno a dítě využívá převážně periferní části sítnice. Zde se nachází tyčinky, které zabezpečují skotopické vidění, čili vidění za šera, jež slouží k detekci pohyblivých nekontrastních předmětů v prostoru. U čerstvého novorozence tedy převládá skotopické vidění nad fotopickým viděním, které je zprostředkováno právě čípky. „Z toho vyplývá, že zraková ostrost těsně po porodu nemůže být lepší, než je úroveň periferního
vidění, tedy 1/50. Také barevné vidění je v tomto období diskutabilní.“ Od prvního týdne po narození začíná dítě reagovat na světelné podněty. Tyto reakce však mají charakter nekoordinovaných stejnosměrných pátracích očních pohybů. Ve druhém týdnu života jsou již buňky makuly diferencovány a funkce centrální a periferní oblasti sítnice se vyrovnává. V této době se tedy začíná uplatňovat fotopické vidění. Novorozenec nefixuje předměty jednak v důsledku nezralosti makulární části sítnice, ale také z toho důvodu, že ještě nemá vyvinutou spolupráci mezi senzorickou a motorickou oblastí.
Kojenecké období
Na konci prvního měsíce života se u dítěte začíná objevovat nepravidelná primitivní
monokulární fixace. Převládá alternující, neboli střídavé vidění, kdy dítě sleduje pravým či
levým okem. Tento monokulární fixační reflex se vyvíjí do konce druhého měsíce. Dítě
pozoruje stále jedním okem, druhé oko se může uchýlit na jinou stranu. Toto fyziologické
šilhání se nazývá strabismus spurius. Ve druhém měsíci se dítě začíná dívat oběma očima současně a vyvíjí se binokulární fixační reflex. Dítě je tedy schopno na okamžik fixovat pohybující se předměty. V následujícím období se dokončuje vznik asociačních drah mezi primárním zrakovým centrem (postranní kolínková tělesa) a korovou zrakovou oblastí.
Třetí měsíc je charakteristický vývojem disjungovaných reflexů – konvergence a
divergence. Dítě nastavuje osy obou očí k pozorovanému předmětu a dovede již sledovat
bližší a vzdálenější objekty. Makula rychle dozrává a mění se tak i zraková ostrost.
Ve čtvrtém měsíci dítě fixuje předměty centrální částí makuly, která již definitivně
převládá nad periferií sítnice. Dokončuje se vývoj ciliárního svalu řasnatého tělíska a dítě
začíná akomodovat, čili zaostřovat bližší a vzdálenější předměty. V šestém měsíci je již ukončen vývoj centrální jamky žluté skvrny – foveoly a vytváří se reflex fúze, jehož centrum se nachází v mozkových zrakových centrech. V devátém měsíci dochází ke zdokonalování binokulárního vidění na podkladě dotykových reflexů. V době, kdy dítě začíná chodit, se dále prohlubuje binokulární spolupráce obou očí a dítě si začíná uvědomovat vzdálenost, velikost a polohu pozorovaného předmětu. V tomto období, to je na konci prvního roku života, se začíná vyvíjet prostorové vidění.
Období batolete a dítě předškolního věku
V následujících letech dítěte se upevňuje vztah mezi akomodací a konvergencí. Vývoj
všech reflexů končí ve třech letech života. Až do šesti let věku dítěte se binokulární vidění
zdokonaluje, stabilizuje a všechny výše zmiňované reflexy se stávají nepodmíněnými.
V tomto období je důležité zamezit, aby do vývoje zasáhla jakákoliv porucha, která by
narušila jeho normální průběh. V dětském věku probíhá proces zvaný emetropizace, což je snižování refrakční vady. Podílí se na ní růst předozadní délky oka a lze ji ovlivnit brýlovou korekcí či kontaktními čočkami. Emetropizace je individuální proces, který probíhá rychleji v prvních letech života. Je důležité přihlížet ke stavu binokulárního vidění a ke genetickým dispozicím. Praktickou emetropií obecně hodnotíme refrakci mezi -0,25 D až + 1,0 D.
Fyziologický vývoj vidění
Od porodu
Světlocit
Skotopické vidění
2.týden
počátek fotopického vidění
1.měsíc
počátek monokulární fixace
2.měsíc
počátek binokulární fixace
3. měsíc
počátek centrální fixace, konvergence divergence
4.měsíc
centrální fixace, počátek akomodace
5.měsíc
trvalá centrální fixace
6.měsíc
dokončení vývoje makuly
9.–12. měsíc
upevňování binokulárních reflexů
5.–6. rok
stabilizace reflexů
Vývoj zrakové ostrosti
Věk
Zraková ostrost
Novorozenec
6/180
0,033
3 měsíce
6/36
0,166
12 měsíců
6/20
0,3
3 roky
6/9
0,66
5 let
6/9–6/6
0,8–1
7–17 let
6/6
1
↑ sbalit poznámku ↑Oční koule má tři vrstvy Obrázek č. 162 Obrázek č. 163:
- Vazivová vnější vrstva oka (tunica fibrosa bulbi) má dvě složky:
- bělima (sclera) je zadní větší bílý a neprůhledný úsek vazivové vnější vrstvy
- rohovka (cornea) je přední, menší a průhledný úsek vazivové vnější vrstvy.
- Cévnatá střední vrstva oka – živnatka (tunica vasculosa bulbi) má tři oddíly:
- Cévnatka (chorioidea) je cévami bohatá vrstva v zadní části oka, která přiléhá zevnitř k vazivové bělimě
- Řasnaté tělísko (corpus ciliare) je prstencovitý val trojúhelníkového průřezu odstávající od stěny oka, na jehož vnitřním okraji je na systému jemných vazivových vláken zavěšena čočka
- Duhovka (iris) představuje plochu mezikruží, které frontálně odstává od povrchu bulbu dovnitř od okraje rohovky, kde duhovka je vidět zepředu skrz rohovku a je individuálně zbarvená. Vnitřním obvodem mezikruží duhovky je obkroužena zornice (pupila).
Nervová vnitřní vrstva oka (tunica interna bulbi) se též označuje jako sítnice (retina).
Vystýlá oční kouli a sahá až k pupilárnímu okraji duchovky. Obsahuje světločivné buňky sítnice a další nervové buňky, nervová vlákna a vrstvu pohmatového epitelu, který vystýlá zadní část oka, kam na ni dopadají světelné paprsky. Zde se označuje jako pars optica retinae. Sítnice obsahuje gliové Müllerovy buňky, které mají funkci podpůrnou, izolační a výživovou. Sítnice se v přední části mění v tenkou vrstvičku, která kryje řasnaté těleso a zadní plochu duhovky, obsahující podpůrné buňky (Müllerovy buňky) a pod nimi pigmentový epitel sítnice (stratum pigmenti corporis clilaris et iridis), který neobsahuje světločivné buňky. Společně se označuje jako pars caeca retinae – pars ciliaris et iridia retinae – slepá část sítnice.
Obě části odděluje hranice zubaté a vlnité čáry, pilovitý okraj – ora serrata.
Uvnitř bulbu se nachází sklivec, čočka, komorový mok, přední a zadní komora oční. Obrázek č. 164
Sklivec (corpus vitreum) je průhledné rosolovité těleso, vyplňující zadní prostor bulbu od zadní stěny oka až k zadní ploše řasnatého tělíska.Čočka (lens) je zavěšena na vnitřním obvodu řasnatého tělíska, je volně zezadu přiložena k duhovce a je uložena v komorovém moku (humor aqeues). Tato tekutina vyplňuje prostor před čočkou a zadní plochou duhovky. Tento prostor se nazývá zadní komora oční – camera oculi posterior. Prostor mezi přední plochou duhovky a rohovkou se nazývá přední komora oční – camera oculi anterior. Závěsný aparát čočky je v zadní komoře (vlákna závěsného aparátu – fibrae zonulares, fibrae suspensoriae lentis, zonula Zinii).
Bělima – sclera.Sclera má téměř rozsah 80 % povrchu oční koule a tvoří 4/5 její plochy. Chrání oční kouli a udržuje její tvar a poskytuje pevnou oporu pro uchycení zevních očních svalů. Zepředu je skléra patrná jako „oční bělmo“.
Skládá se z hustého propleteného fibrózního vaziva. Je mléčně bílá, neprůhledná a připomíná šlachu. Odpovídá tvrdé pleně mozkové.
Mediálně od zadního pólu oka j ve skléře dírkovaná okrouhlá ploténka – lamina cribrosa sclerae. Tímto místem vstupuje do oka zrakový nerv – nervus opticus a oční cévy a nervy.
Před rovníkem – ekvátorem oka se na skléru upínají šlachy přímých okohybných svalů, za ekvátorem šlachy šikmých okohybných svalů.
V každém kvadrantu oka jsou otvůrky pro průchod vírových žil – vv. vorticosae, které vystupují z oka. Skléra je svým zevním povrchem přiložena k vazivovému pouzdru bulbu – vagina bulbi.
Tento prostor tzv. nadbělimová vrstva – spatium episclerale je vyplněn řídkým vazivem s množstvím štěrbin s tkáňovou tekutinou a působí jako kulovité ložisko, což umožňuje pohyblivost oka. Fascia bulbi je nejtlustší při ekvátoru oka, dozadu se ztenčuje a přechází na zrakový nerv. Mezi bělimou a cévnatkou se nachází další vrstva řídkého vaziva, tzv. kolcévnatkový prostor – spatium perichorioidale, která obsahuje pigmentové buňky z cévnatky, cévní a lymfatické pleteně.
Přední strana skléry je kryta spojivkou – tunica conjunctiva, tak jako vnitřní strana víček. Tvoří ji vrstevnatý epitel podložený vazivovou ploténkou. Spojivky končí na okraji rohovky a přechází v její povrchový epitel.
Pozn.: skléra je vyživována difuzí z nadbělimové cévní sítě. Inervaci zajišťuje 1. větev N. V. tzv. řasové nervy- nn. ciliares.
Rohovka – cornea Obrázek č. 165Rohovka tvoří asi 1/5 plochy přední části oční koule. Je bezbarvá, průhledná a bezcévná, mírně eliptická. Přední plocha – facies anterior corneae má poloměr zakřivení 7,7 mm, zadní plocha – facies posterior corneae 6,6 mm, tím je rohovka při okraji tlustší (1 mm) než uprostřed (0,8 mm) a tím se při zevním okraji rohovky- limbus corneae nachází úhel, žlábek – angulus sclerocornealis, ve kterém se neúplně sbírá spojivkový hlen, a kde se může zachytit infekce. V limbus corneae se nacházejí epitelové kmenové buňky, z kterých se neustále obnovuje rohovkový epitel. Vertikální zakřivení je větší (12 mm) oproti horizontálnímu (11 mm), což způsobuje fyziologický astigmatismus. Tento je korigován mozkovými centry, větší astigmatismus se musí korigovat cylindrickými skly.
Rohovka se skládá z 5 vrstev:
- Povrchový přední epitel – epithelium anterius je vrstevnatý, dlaždicovitý, nerohovějící epitel, který ve sklerokorneálním přechodu navazuje na epitel spojivky.
- Přední hraniční vrstva – lamina limitans anterior (Bowmani), tato vrstva ještě regeneruje po poškození
- Vlastní hmota rohovka – substantia propria corneae je tvořena kolagenními vlákny a buňkami – keratocyty. Pravidelným uspořádáním kolagenních vláken je zajištěna průhlednost rohovky.
- Zadní hraniční vrstva – lamina (membrana) limitans posterior (Descemeti, Demoursi) je tvořena bazální ploténkou buněk zadního epitelu rohovky. Je křehká a má schopnost regenerace. Její poškození se již hojí jizvou.
- Zadní epitel – epithelium posterius je jednovrstevný plochý epitel, který současně tvoří výstelku přední oční komory. V úhlu mezi rohovkou a duhovkou – angulus iridocornealis se nachází vazivová trámčina s Fontanovými prostory a dochází zde ke vstřebávání komorového moku do bělimového žilního splavu – sinus venosus sclerae (canalis Schlemmi seu Lauthi), který se nachází kolem rohovky v místě sklerokorneálního přechodu. Komorový mok odváděn do žilního oběhu.
Rohovka nepropouští pouze světlo do oka, ale je také součásti lomivého aparátu oka. Při jejím poranění se rohovka hojí jizvou, zakalí se.
Jelikož je rohovka za fyziologických podmínek bezcévná, je vyživována kyslíkem difúzí ze slz a komorového moku. Tato skutečnost také umožňuje její transplantaci bez rizika odmítnutí hostitelem.
Rohovka je bohatě inervována. Většinu nervových zakončení tvoří receptory bolesti (proto se někteří lidé nemohou zvyknout na nošení kontaktních čoček). Dotkneme-li se rohovky vyvoláme ochranné reflexy (reflex mrknutí a zvýšenou tvorbu slz). Přestože je rohovka náchylná k poškození naštěstí má velkou schopnost regenerace a hojení.
Cévnatka – chorioidea
Patří do střední vrstvy oka a je její největší složkou. Síla při zrakovém nervu je asi 0,4 mm. Tvoří ji pružné vazivo s množstvím cévních kliček a pigmentových buněk – melanocytů. Jejich pigment – melanin pomáhá pohlcovat světlo a tím zabraňuje rozptylu světla v oku a rozvoji zrakových klamů. Jak jsme již uvedli (str.předchozí) prostor mezi bělimou a cévnatkou se nazývá kolcévnatkový prostor – spatium perichorioidale, obsahuje větší cévy a nervy bulbu. Funkce cévnatky spočívá ve výživě tyčinek a čípků, které navzájem izoluje (působí jako temná komora), také reguluje množství dopadajícího světla na sítnici, má i funkci mechanickou. Svým napětím pomáhá udržovat napětí čočky tahem za okraj řasnatého tělíska, a tím pomáhá udržovat zaostření oka na dálku. Cévnatka oka odpovídá mozkovým obalům – pavoučnici (arachnoidea) a měkké pleně mozkové (pia mater).
Řasové těleso – corpus ciliare Obrázek č. 166
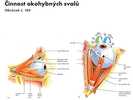
Patří do přední části cévnaté střední vrstvy oka. Má tvar mezikruží, na příčném řezu je trojúhelníkovité. Hranici mezi cévnatkou a řasnatým tělesem tvoří úzká přechodová zóna – řasnatý prstenec – orbiculus ciliaris (hranice souhlasí s hranicí na sítnici – ora serrata) Uvnitř řasnatého tělíska se nachází vazivové stroma a svazky hladké svaloviny, sval řasový – m. ciliaris. Svalová vlákna jsou uspořádána ve třech směrech:
- poledníková vlákna – fibrae meridionales (Bruckei), táhnou řasnaté tělísko dopředu a tím uvolňují napětí zadních dlouhých páskových, proužkových, zonulárních vláken.
- kruhová vlákna – fibrae circulares (Rougeti, Mülleri) uvolňují závěsný aparát čočky, čočka se vyklene a oko zaostří nablízko (akomodace na blízko).
- paprsčitá vlákna – fibrae radiales- je jich malé množství a jdou od poledníkových ke kruhovým vláknům.
Parasympatická vlákna dostává řasový sval – m. ciliaris z n. oculomotorius (N III.). Vlákna se přepojují v řasovém uzlu – ganglion ciliare, vyvolávají kontrakci svalu a tím způsobují akomodaci oka na blízko.
Dorzální povrch řasnatého tělesa je pokryt sítnicí bez čípků a tyčinek, slepá část sítnice – pars caeca retina. Z řasnatého tělesa zde vychází řasový věnec – corona ciliaris, který je tvořen 70–80 paprsčitými výběžky – processus ciliaris, mezi kterými vybíhají tenká vlákna závěsného aparátu čočky- proužková vlákna – fibrae zonulares (fibrae suspensoriae lentis, zonula Zinii).
V pars caeca retinae se tvoří komorový mok ultrafiltrací z cévních pletení. V obou očních komorách je ho asi 0,2–0,3 ml. Komorový mok se neustále obměňuje, odtéká ze zadní komory oční do přední a zde do bělimového žilního splavu, který se nachází v duhovkorohovkovém úhlu – angulus iridocornealis.
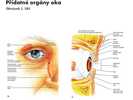
Duhovka – iris Obrázek č. 167 Obrázek č. 168
Je pokračováním řasnatého tělesa, od něhož se nachází ventrálně. Má tvar mezikruží s centrálně uloženým otvorem tzv. zornicí, zřítelnicí – pupilla, která slouží ke vstupu světla do oka. Duhovka je orientována frontálně a dělí přední prostor oka na zadní a přední oční komoru – camera oculi posterior et anterior. Rozlišujeme na ní dva okraje- vnitřní okraj zornice, okraj zřítelnicový – margo pupillaris a zevní okraj, okraj řasnatý – margo ciliaris.
Přední plochu duhovky tvoří stroma, které má různou barvu podle množství a uložení pigmentu – melanoforya podle tvaru krevních vlásečnic. Škála barev očí je velmi pestrá, od šedé, světle modré, zelené (podle množství hemoglobinu) přes různé stupně hnědých barev. Při nedostatku pigmentu mají oči červenou barvu od prosvítající sítnice – albinismus.
V duhovce jsou také hladká svalová vlákna, uspořádaná jednak paprsčitě – zornicový rozvěrač – m. dilatator pupillae (mydriasa) a kruhová vlákna – zornicový svěrač – m. sphincter pupillae (miosa).
Zornicový rozvěrač je inervován sympatickými vlákny, zonicový svěrač parasympatickými vlákny (přepojování v gangliích).
Zužování a rozšiřování zornice se uskutečňuje reflexně, vlivem světla. Zúžení zornice se nazývá – miosa, rozšíření – mydriasa. Zúžení zornic nastává při intenzivním osvětlení, které je oku potenciálně nebezpečné, je obrannou reakcí – nazývá se zornicový reflex na osvit. Reakce zornice může být i na chemické látky (např. opioidy) Obrázek č. 169.
Zadní plochu duhovky tvoří duhovková část sítnice – pars iridica retinae.
Iris funguje obdobně jako clona z fotoaparátu, vyloučení periferních paprsků zpřesňuje vidění. Zúžení zornice pomáhá odstraňovat vrozené vady čočky, sférickou a chromatickou odchylku – aberaci.
Výrazným funkčním místem je duhovkorohovkový úhel, kde dochází ke vstřebávání komorové tekutiny do žilního systému.
Čočka – lens Obrázek č. 170 Obrázek č. 171.
Ohraničuje zadní oční komoru zezadu. Na povrchu čočky je jemné pouzdro – capsula lentis, uvnitř tuhá rosolovitá, dokonale průhledná hmota. Pouzdro chrání čočku před přímým působením komorvé tekutiny, což by mohlo vést k jejímu zakalení. Čočka má průměr asi 9–10 mm, tlouštka je asi 3,7 mm.
Přední plocha čočky- facies anterior lentis, má sférické zakřivení o poloměru 10 mm, zadní plocha čočky – facies posterior lentis má parabolické zakřivení větší, o poloměru 5 mm. Její optická mohutnost je +10–17 dioptrií (D). Čočka je zavěšena na řasnatém tělesu páskovými vlákny – fibrae zonulares, které vytvářejí kolem čočky závěsné řasové pásmo – zonula ciliaris Zinii, kterým je k řasovému tělesu připoutána.
Tahem těchto závěsných vláken čočka mění svůj tvar.
Pozn.: Změny tvaru čočky jsou velmi důležité. Při kontrakci řasového svalu – m. ciliaris se závěsný aparát uvolní, čočka se díky své pružnosti vyklene a oko zaostří na blízko. Tato schopnost se označuje akomodace (akomodace na blízko). Naopak při uvolnění řasového svalu se závěsný aparát napne, čočka se oploští, což umožní lépe zaostřit do dálky- akomodace na dálku. Obrázek č. 172
Akomodace umožňuje vidět blízké i vzdálené předměty stejně ostře. Předmět vidíme pouze tehdy, pokud se jeho obraz promítá přesně na sítnici, jak se děje u normálního emetropického – dobře akomodujícího oka. Akomodační schopnost oka je však omezená. S přibývajícím věkem se elasticita čočky zmenšuje a bod nejbližšího vidění se prodlužuje, při běžné vzdálenosti jsou písmena příliš malá a rozmazaná. Mluvíme o stařeckém vidění.
Krátkozrakost – myopie je způsobena tím, že obraz předmětu dopadá před sítnicí. Vzdálené předmaty vidí krátkozraký člověk neostře. Příčina krátkozrakosti je vrozená vada nebo získaná, vzniká čtením drobného a špatně osvětleného tisku. Krátkozrakost se napravuje rozptylkami.
Dalekozrakost – hypermetropie je opakem krátkozrakosti. Obraz předmětu dopadá za sítnici. Vzdálené předměty vidí dalekozrací pouze pomocí akomodace. Dalekozrakost se napravuje spojkami Obrázek č. 173.
Astigmatismus: jde o nerovnost zakřivení lomných ploch čočky a zvláště rohovky. Když se astigmatické oko dívá na kruh, který vzniká na rohovce, obrazec není kruhový, ale elipsový nebo nepravidelně zprohýbaný. Tomuto kruhu říkáme Purkyňovy obrázky a astigmatismus tím snadno zjistíme. Tato porucha je méně častá, napravuje se válcovými skly – tzv. cylindry.
Sítnice – retina (vrstva smyslových buněk)
Patří do vnitřní vrstvy oka – tunica interna oculi. Vystýlá vnitřní povrch oční koule až k pupilárnímu okraji duhovky. Rozlišujeme na ní dvě části:
- Sítnice optická – pars optica, která obsahuje světločivné elementy, první buňky optické dráhy (tyčinky a čípky) a neurony Obrázek č. 174
- Slepá část – pars caeca, kde nejsou světločivné buňky a která pokrývá zezadu řasnaté těleso a duhovku – pars ciliaris et pars iridica retinae.
Hranice mezi oběma částmi leží při zadním okraji řasnatého tělesa, tzv. zoubkovaný, pilovitý okraj – ora errata.
Optická část – pars optica je zaživa červená, což podmiňuje prosvítaní kapilár cévnatky. Stěna sítnice je tvořena několika vrstvami:
- První obrácená k cévnatce je vrstva pigmentová – stratum pigmenti retinae. Tvoří ji jednovrstevný kubický epitel, jehož buňky obsahují četné melanosomy. Plní funkci výživnou a transportu kyslíku pro světločivné buňky sítnice.
- pod ní jsou uloženy vlastní světločivné buňky, tyčinky a čípky, a tvoří druhou vrstvu sítnice – vrstvu zevních a vnitřních segmentů tyčinek a čípků – stratum neuroepitheliale. Tyčinek je v sítnici asi 130 miliónů jsou vysoké a štíhlé a reagují na intenzitu světla, čípků je asi 6–7 miliónů a reagují na barvu světla, jsou kratší a silnější. Tyto buňky reagují na světelné podněty a mění se na elektrické potenciály pomocí speciálních pigmentů. Pigment obsahuje specifický protein – opsín, který se váže s chromatoforem speciální konfigurací – označuje se retinaldehyd (retiene, retina nebo aldehyd vitaminu A). Tyčinky obsahují pigmentový purpur – rhodopsin s maximem skotopické senzitivity okolo 500nm. Čípky obsahují několik pigmentů, souhrně se označují jako jodopsin. Obsahují u člověka tři odlišné zrakové pigmenty, z čehož každý se nachází v jiném čípku. Jsou pro barvu modrou – 435nm, zelenu – 535 nm a červenou – 656 nm (skotopická senzitivita). Čípky dělíme do tří kategorií:
- modré čípky obsahují cyanolab citlivý na modrou barvu
- zelené čípky obsahují chlorolab citlivý na zelenou barvu
- červené čípky obsahují erythrolab citlivý na červenou barvu.
Kromě toho všechny čtyři fotopigmenty obsahují chromatofor 11-cis–retinaldehyd a každý je svázán s jiným proteinem opsínem (existuje více druhů tohoto proteinu).
- další vrstvou, která obsahuje spojovací komplexy, tj. pevná spojení mezi tyčinkami,
čípky a Müllerovými buňkami – což jsou specializované neurogliové buňky sítnice, které mají podpůrnou, izolační a výživnou funkci. Vzhledem k vysokému obsahu glykogenu se nazývá membrana limitans externa.
- zevní jádrová vrstva – stratum nucleare externum je vrstva buněčných těl a vláken
tyčinek a čípků.
- další vrstvou je zevní plexiformní vrstva – stratum plexiforme externum, obsahující
synapse mezi tyčinkami a čípky, bipolárními buňkami a horizontálními buňkami.
- vnitřní jádrová vrstva – stratum nucleare internum, stratum ganglionare retinae,
ganglion retinae obsahuje těla bipolárních buněk, Müllerových buněk, amakrinních
buněk a horizontálních buněk.
- vnitřní plexiformní vrstva – statum plexiforme internum, ve vrstvě jsou synapse mezi
bipolárními buňkami, amakrinními buňkami a gangliovými buňkami.
- vrstva gangliových buněk – stratum ganglionare nervi optici, ganglion opticum, obsahuje buněčná těla gangliových buněk a synapse podobně jako vnitřní plexiformní vrstva.
- vrstva nervových vláken – stratum axonale – s axony gangliových buněk.
- vnitřní hraniční membrána – membrana limitans interna, která obsahuje spojovací komplexy rozšířených konců Müllerových buněk, které se mezi sebou spojují.
Axony světločivných buněk se sbíhají do zrakového nervu – n. opticus. Tato oblast neobsahuje světločivné buňky, označuje se slepá skvrna, terčík zrakového nervu – discus (pupila) nervi optici. Z tohoto místa se také rozbíhají tepénky a žíly sítnice přicházajhící se zrakových nervem. Laterálně od slepé skvrny se nachází žlutá skvrna – macula lutea, tzv. skvrna nejostřejšího vidění, která obsahuje největší nakupení čípků (147.000/mm2), ale neobsahuje žádné cévy.
Zrakový nerv – nervus opticus Obrázek č. 177 Obrázek č. 178 Obrázek č. 179
Zrakový nerv (II. hlavový nerv), je název svazku vláken, který probíhá v očnici a malou částí při mozkové bázi. Není to pravý hlavový nerv ačkoli vede nervová vlákna. Vývojově je to výchlipka mezimozku – diencephala. Proto se pro n. opticus používá také název zrakový svazek – fasciculus opticus. Nervová vlákna vedená zrakovým nervem jsou axony 3. neuronů sítnice.
Axony buněk ganglion opticum se na nitrooční ploše sítnice sbíhají k terčíku zrakového nervu – discus nervi optici, který leží na zadní straně sítnice, na vnitřní straně od osy oka. Odtud procházejí skrze dírkovanou ploténku bělimy- lamina cribrosa sclerae – oblasti pro průchod vláken zrakového nervu za oční koulí – bulbus oculi. Od dírkované ploténky – lamina cribrosa sclerae mají vlákna nervu myelinové pochvy. Od zadní strany koule oční probíhá n. opticus mírně esovitě prohnut do zkřížení zrakových nervů – chiasma optimum. Od výstupu z oční koule má n. opticus ve svém průběhu v očnici dva obaly, které jsou pokračováním mozkových obalů. Zevní pochva – vagina externa je pokračováním tvrdé pleny mokzové a vnitřní pochva – vagina interna je pokračováním pavučnice – arachnoidei a měkké pleny mozkové – pia mater, přičemž jemná intermediální membrána, odpovídající arachnoidei, ohraničuje mezi sebou a hlubokou membránou podpavoučnicovou dutinu – cavitas subarachnoidalis, vyplněnou tekutinou.
Po krátkém nitrolebečním průběhu vstupují oba nervi optici do chiasma opticum (zkřížení zrakových nervů.
Protože n. opticus sahá ze sítnice oka po chiasma opticum, má jeho průběh několik úseků:
- Pars intraocularis je nitrooční část v sítnici až k výstupu nervu z lamina cribrosa sclerae
- Pars orbitalis je úsekem probíhajícím v očnici
- Pars canalis je úsek v rozsahu kostěného očního kanálku – canalis opticus
- Pars intracranialis je nitrolebeční úsek.
V pars orbitalis na zevní straně n. opticus asi v polovině délky průběhu leží řasová nervová uzlina – ganglion ciliare. Spolu s n. opticus skrze canalis oticus jde do očnice oční tepna – a. ophthalmica, která do očnice vstupuje pod nervem a mírně mediálně a podbíhá jej na stranu laterální,kde se větví. Asi 1 cm za očním bulbem z ní do n. opticus vstupuje sítnicová centrální tepna – a. centralis retinae, která jde v nervu až na povrch sítnice, kde se pak větví.
Za chiasma opticum je stopka hypofysy, zevně od chiasmatu je konečný úsek vnitřní krkavice – a. carotis interna. Z chiasmatu dále dozadu pokračuje zraková dráha – tractus opticus.
Sklivec – corpus vitreum Obrázek č. 180
Je rosolovitá hmota vyplňující prostor mezi čočkou a stínicí. Má jen nepatrné lomivé schopnosti, tvoří ho asi 99 % vody. Sklivec je tvořen sklivcovou trámčinou – stroma vitreum.
Na povrchu jsou kolagenní vlákna, která tvoří sklivcovou membránu, která obsahuje i buňky- hyalocyty, které produkují hyaluronidát sodný.
V přední ploše sklivce je jamka pro čočku, sklivcová jamka – fossa hyaloidea, na kterou čočka naléhá svým zadním pouzdram. Středem sklivce se táhne slepý sklivcový kanál – canalis hyaloideus, jako pozůstatek po embryonální sklivcové tepně – a. hyaloidea.
Při rozsáhlejším poranění bulbu sklivec vyteče, nemá schopnost regenerace. Jeho ztráta je nahrazena komorovou tekutinou.
Pozn.: Hyaluronát, hyaluronidát, též kyselina hyaluronová, hyaluronan, je nesulfonovaný glykoaminoglykan, který je nejdůležitější složkou mezibuněčné hmoty. Není jen „pasivním pozorovatelm“, ale aktivně se účastní imunologickým procesů jako signální molekula a ovlivňuje mobilitu, adhezivitu buněk v rámci jejich proliferace a diferenciace. Urychluje hojení a epitelizaci. Fyzikálně- chemické vlastnosti: chemická struktura byla popsána v 50. letech minulého století. Po chemické stránce se jedná o nevětvený mukopolysacharid složený z β(1,3) – D- glukuronové kyseliny a β(1,4) –N acetyl –D glukoaminu v poměru 1:1.
↓ rozbalit celou poznámku ↓Pozn.: Hyaluronát, hyaluronidát, též kyselina hyaluronová, hyaluronan, je nesulfonovaný glykoaminoglykan, který je nejdůležitější složkou mezibuněčné hmoty. Není jen „pasivním pozorovatelm“, ale aktivně se účastní imunologickým procesů jako signální molekula a ovlivňuje mobilitu, adhezivitu buněk v rámci jejich proliferace a diferenciace. Urychluje hojení a epitelizaci. Fyzikálně- chemické vlastnosti: chemická struktura byla popsána v 50. letech minulého století. Po chemické stránce se jedná o nevětvený mukopolysacharid složený z β(1,3) – D- glukuronové kyseliny a β(1,4) –N acetyl –D glukoaminu v poměru 1:1.
Vzorec hyaluronátu
Na rozdíl od jiných glyksaminoglakanů zastoupených v mezibuněčné hmotě není sulfatován. Velikost řetězců se pohybuje v rozmezí od 0,2 do 10 MDa, přičemž je nejčastější velikost 2–5 MDa. Hyaluronát se rozpouští ve vodě za vzniku viskoelastického roztoku – obsah 10 mg/ml zvyšuje viskozitu vody přibližně 5000násobně. Při aplikaci střižných sil však viskozita významně klesá a přetrvávají především elastické vlastnosti.
Ve sklivci je 0,2 g/l) v kůži 0,5 g/l apod.).
Lokalizace
Množství hyaluronátu
Biologický poločas
Molekulová hmotnost
Mezibuněčná hmota
> 2,5 g/l
hodiny až týdny
vysoká
Pupečník
2–4 g/l
-
-
Synoviální tekutina
2–4 g/l
hodiny
vysoká
Lymfa
<10 mg /l
minuty
různá
Sérum
0,01–0,1 mg /l
minuty
nízká
Kůže
0,5 g/l
-
-
Sklivec
0,2 g/l
-
-
Význam hyaluronátu pro lidské tělo:
- Stavební jednotka, na jejich syntéze se podílejí především fibroblasty, keratinocyty a chondrocyty,. Zvýšená tvorba je ovlivněna řadou faktorů např. růstových faktorem TGF-β1, který podporuje expresivitu mRNA, dále podáním PDGF (platelet derived growth factor) i EGF (endothelial growth factor). Patologické hromadění v lidském těle se označuje jako hyaluronidáza. Biodegradace probíhá prostřednictvím specifických enzymů označovaných jako hyaluronidázy.
- Jako signální molekula imunitního systému (CD44,RHAMM-CD 168)
- Urychluje regeneraci tkání a reepitelizaci
- Ovlivňuje embryogenezi
- Moduluje kancerogenezi
- Ovlivňuje angiogenezi
Biotransformace je dvěmi cestami:
- Enzymatickou cestou. Internalizace a degradace v lysozomech buněk. Hyaluronidáza (Hyla-1) – štěpí polymer na tetrasacharidy, které jsou následně odbourávány β-glukuronidázou a β-N-acetyl-glukozaminidázou. Konečnými produkty jsou GLcNAc-N-acetylglucosamine a GlcA-kyselina glukuronová. Recykluji se nebo katabolizují v pentózovém cyklu.
- Uvolnění do extracelulární matrix a transport lymfatickými cestami do jater a ledvin – hylaurinidáza (Hyal-2), po rozštěpení transportuje do jater (80 %) anebo ledvin (20 %) – odtud se vyloučuje.
Savčích hyaluronidáz je pět typů : Hyal 1–4 a PH-20 (sperm adhesion molekule 1= SPAM-1)
- 1. Hyal -1 se nachází v tkáních, v plasmě a moči
- 2. Hyal- 2 se nachází ve většině tkání kromě mozku, patří ke klíčovým extracelulárním enzymům při remodelaci tkání a buněčné migraci
- 3. Hyal-3 nacházíme především v mozku – funkce není objasněna
- 4. Hyal-4 je specifická pro chondoitin sulfát
- 5. PH-20 se nachází ve spermatu. Narušuje ochranný obal zralého oocytu, jenž je bohatý na hyaluronát, a tím umožňuje průnik nejrychlejší spermie k vajíčku a jejiho oplodnění.
Ve sklivci se nachází ve formě sodné soli, hyaluronidát sodný, který je částěčně disociován. Sodný iont 1 mol na sebe váže 6 molů molekul vody. Slouží zde i k udržení tvaru očního bulbu.
↑ sbalit poznámku ↑Oční komory – camerae bulbi a cirkulace komorvé tekutiny.
Jak jsme popsali již výše, oční komory jsou dva nitrooční prostory:
- Přední oční komora – camera bulbi anterior se nachází mezi zadní plochou rohovky a přední plochou duhovky a čočky. Její hloubka je asi 4 mm. Významným funkčním místem je duhovkorohovkový úhel – angulus iridocornealis s retikulárními trámci a Fontanovými prostory mezi nimi, kde dochází ke vstřebávání komorové tekutiny do žilního systému.
- Zadní oční komora – camera bulbi posterior sahá od zadní plochy duhovky k přední ploše čočky. V komoře je uložen i závěsný aparát čočky.
- Sklivcová komora – camera vitrea bulbi se nachází za čočkou a je vyplněna sklivcem – corpus vitreum.
Komorová tekutina – humor aquosus vzniká v řasnatém tělese – corpus ciliare a slepé části sítnice pokrývající řasnaté tělísko – pars ciliaris retina – pars caeca. Ze zadní oční komory proudí zornicí do přední oční komory a resorbuje se do bělimového žilního splavu – sinus venosus sclerae.(Schlemmův kanál). Komorová voda je optickým mediem a podílí se i na výživě rohovky.
Pozn.:
Cévy a nervy oka Obrázek č. 181
- Sítnicová centrální tepna – a centralis retina je větev z oční tepny – a ophthalmica. Vniká do n. opticus, s ním do oka a v místě discus nervi optici se větví do celé sitnice.
↓ rozbalit celou poznámku ↓Pozn.:
Cévy a nervy oka Obrázek č. 181
- Sítnicová centrální tepna – a centralis retina je větev z oční tepny – a ophthalmica. Vniká do n. opticus, s ním do oka a v místě discus nervi optici se větví do celé sitnice.
Tepny sítnice jsou tepny konečné, dosahují do vrstvy bipolárních buněk sítnice a
nezásobují tyčinky a čípky.
- Centrální sítnicová žíla – v.centralis retinae. Žíly probíhají shodně s tepnami, v některých místech přes ně probíhají povrchově. Při vysokém krevní tlaku jsou tyto utiskovány a vzniklá hypertenze je dobře patrná na očním pozadí.
- Krátké zadní řasové tepny- aa.ciliares posteriores breves, v počtu 10–15 větví vycházejí z a. ophthalmica a v okolí výstupu n. opticus vstupují do cévnatky, kde vytvářejí pleteně. Zásobují tyčinky a čípky.
- Dlouhé zádní řasové tenpy – aa. ciliares posteriores longae jsou dvě střední a dvě boční (mediales et laterales) a jdou po povrchu cévnatky. Vytvářejí cévní systém duhovky a řasového tělesa: velký a malý duhovkový tepenný okruh (circulus arteriosus iridis major et minor).
- Přední řasové tepny – aa. ciliares anteriores jsou větve z oční tepny i tepen okolních a před ekvátorem oka vstupují do cévního systému duhovky a řasového tělesa,. Pod bulbární spojivkou se ve viditelné oblasti bulbu označují jako tepny nadbělimové – aa. episclerales, které jsou dobře patrné při zánětu spojivky.
Žíly oka. Jdou vesměs podél tepen. Žíly v řečišti krátkých a dlouhých zadních řasových tepen se za ekvátorem sbíhají ve čtyřech kvadrantech do vírových žil – vv. vorticosae, které se jako ostatní žíly vlévají do horní a dolní oční žíly – v.ophthalmica superior et inferior a dále do dutinkového splavu – sinus cavenosus a křídlovité pleteně – plexus pterygoideus.
Mízní cévy- funkci lymfatického systému nahrazuje komorová tekutina- humor aqueosus a její obměna.
Nervy oka jsou vlákna senzitivní, visceromotorická a autonomní parasympatická. Senzitivní nervy vystupují z nosořasového nervu (n. nasociliaris) jako dva dlouhé řasové nervy – nervi ciliares longi.
↑ sbalit poznámku ↑ - Vazivová vnější vrstva oka (tunica fibrosa bulbi) má dvě složky:
-
Přídatné orgány oka – organa oculi accesoria
Přídatné orgány oční jsou okohybné svaly, víčka, spojivky, fascie, vazivový aparát a slzný aparát.
Okohybné svaly – musculi bulbi Obrázek č. 182
Zajišťují pohyby očí. Je jich pro každé oko celkem 6: 4 přímé a 2 šikmé. Jedná se o příčně pruhované svaly inervované hlavovými nervy:
- Horní přímý sval – m. rectus superior : N III.
- Dolní přímý sval – m. rectus inferior : N III.
- Prostřední přímý sval – m. rectus medialis : N III.
- Boční přímý sval – m. rectus lateralis : N VI.
- Horní šikmý sval – m. obliquus superior : N IV.
- Dolní šikmý sval – m. obliquus inferior : N III..
Všechny kromě dolního šikmého svalu začínají od společného šlachového prstence – anulus tendineus communis (Zinni), ležící v hrotu očnice – apex orbitae. Touto společnou šlachou vstupuje do očnice zrakový nerv – n.opticus – N II., nerv okohybný – n. oculomotorius – N III., nerv odtahující – n. abducens – N VI.. Mimo prstenec prochází nerv kladkový – n. trochlearis – N IV. Obrázek č. 183.
Příme svaly se upínají před ekvátorem v blízkosti sklerokorneálního přechodu a otáčejí bulbus ve směru úponu svalu. Dolní šilmý sval začíná samostatně na vnitřním okraji dolní stěny orbity, otáčí bulbus zevně nahoru. Horní šikmý sval se obtáčí vazivovým poutkem kolem kladky – trochlea m. obliqui superioris oculi při nasálním okraji stropu očnice v kladkové jamce – fovea trochelaris a otáčí bulbus zevně dolů (proti směru svého úponu). Souhrou očních svalů se oční koule otáčí tak, aby se předmět, na který hledíme, zobrazil v místě nejostřejšího vidění – žlutá skvrna – macula lutea.
Orientační vyšetření pohybu očí:
Objektivní vyšetření na Hessova štítě, nebo lze provést elektrofyziologické vyšetření.
Základní charakteristika jednotlivých okohybných nervů Obrázek č. 182
Nerv
Inervované svaly
Fyziologická funkce
III – n. oculomotorius
část parasympatická
m. sphincter pupillae, m. ciliaris
zúžení zornice, akomodace
motorická vlákna
mm. rectus bulbi medialis, superior et inferior, m. obliquus bulbi inferior
pohyb oka nazálně, vzhůru a dolů
m. levator palpebrae superior
elevace víčka, otevřená oční štěrbina
IV – n. trochlearis
m. obliquus bulbi superior
pohyb bulbu dolů a zevně
VI – n. abducens
m. rectus bulbi lateralis
abdukce oka
sympaticus
m. dilatator pupillae, m. tarsalis
dilatace zornice, tonus očního víčka
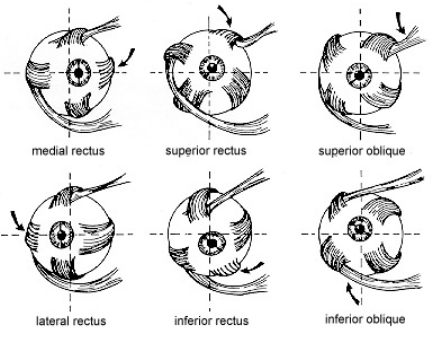
Činnost extraokulárních svalů z primární polohy Obrázek č. 183 Obrázek č. 184
Sval
Primární
Sekundární
Terciální pohyb
m.rectus medialis
Addukce
-
-
m. rectus lateralis
Abdukce
-
-
m. rectus inferoir
Deprese
Excyklodukce
Addukce
m. rectus superior
Elevace
Incyklodukce
Addukce
m. obliquus inferior
Excyklodukce
Elevace
Abdukce
m. obliquus superior
Incyklodukce
Deprese
Abdukce
Horní – superiorní svaly jsou incykloduktory, dolní – inferiorní svaly jsou excyklodutory, vertikální přímé svaly jsou adduktory, šikmé svaly jsou abduktory.
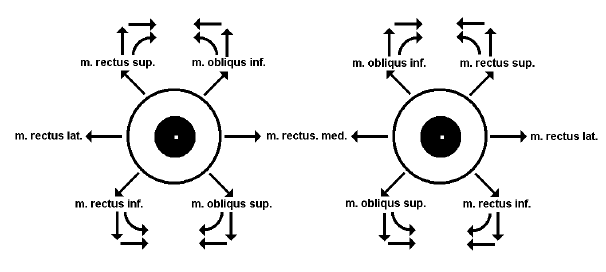
Pohyb jednoho oka nazýváme dukce. Rozlišujeme addukci, abdukci, depresi (deorsumdukce), elevaci (sursumdukce), intorze (incyklodukce) a extorze (excyklodukce). Pohyby obou očí ve stejném směru jsou verze. Dělíme je na dextroverze (pohyb obou očí doprava), sinitroverze (pohyb obou očí doleva), supraverze = sursumverze (pohled nahoru), infraverze = deorsumverze (pohled dolů) a krouživé (torzní) pohyby. Vergence jsou pohyby očí v protisměru. Sem patří konvergence (stáčení proti sobě), divergence (stáčení od sebe), vertikální divergence pozitivní (stáčení ve vertikále – pravé oko nahoru a levé dolů), vertikální divergence negativní (stáčení ve vertikále – pravé oko dolů a levé nahoru), incyklovergence, excyklovergence (stáčení ve frontální rovině),intorze – incyklodukce = rotace dovnitř, extorze – excyklodukce = rotace zevně.
Pozn.: Porucha této souhry se projeví jako šilhání – strabismus. Příčinou strabismu může být zvýšený tah některého z očních svalů, který způsobuje, že paralelně probíhající optické osy se různým způsobem odchylují. Šilhání může být směrem dovnitř (strabismus convergens) nebo ven (strabismu divergens).
Víčka – palpebrae Obrázek č. 185
Víčka chrání oko před proniknutím cizího tělesa. Rozeznáváme horní větší víčko – palpebra superior a dolní menší víčko – palpebra inferior. Jsou prohnuté podle zakřivení oční koule. Víčka ohraničují oční štěrbiny – rima palpebrarum a přecházejí v sebe ve vnitřním a zevním koutku – angulus oculi medialis et lateralis. Na hraně víček rozlišujeme přední a zadní okraj víčkový – limbus palpebralis anterior (cutaneus) et posterior (conjunctivalis), jejich pokladem jsou tuhé vazivové ploténky – tarsus superior et tarsus inferior. Na ploténky naléhají s povrchu vlákna kruhového svalu – m. orbicularis oculi. Do tarsální ploténky horního víčka vyzařuje šlacha zdvihače horního víčka – m. levator palpabrae superioris. Do tarsální ploténky vyzařuje také horní a dolní ploténkový sval – m. tarsalis superior (Mülleri) et inferior. Tarsální ploténky jsou z tuhého plsťovitého vaziva a jsou pokračováním očnicové okostice – periorbita. Přední plocha víčka – facies anterior palpebrae je překryta značně citlivou, tenkou kůží bez tukového vaziva. Podkožní vrstva víček je řídká, dovoluje posuny kůže, a proto se v ní snadno vytvářejí otoky (edémy). Z okrajů víček vyrůstají ve 3–4 řadách oční řasy – cilia. V jejich blízkosti ústí holokrinní mazové žlázky – glandulae sebaceae (Zeisi) a v tarsálních ploténkách uložené velké mazové žlázy – glandulae tarsales (Meibomi), které namašťují okraj víček - limbus palpebralis posterior (conjuctivalis) i řasy a brání přetékání slz (zvýšení povrchového napětí). Vedle mazových žláz ústí do okraje víček apokrinní potní žlázy – glandulae ciliares – Mollovy žlázy. Uzavírání víček se uskutečňuje reflexně. Vnitřní plocha víček je pokryta tenkou blanou slizničního charakteru – spojivkou – tunica conjunctiva palpebrarum.
Spojivka – tunica conjuctiva přechází z víček na přední plochu oční koule a kryje část bělimy až po okraj rohovky – tunica conjunctiva bulbi. Spojivkový epitel přechází na rohovku jako pozměněný epitel rohovkový. Vazivové složky a cévy spojivky končí v okraji rohovky. Spojivka přechází z víček na bělimu záhybem, tzv. horní a dolní spojivkovou klenbou – fornix conjuctivae superior et inferior. Horní klenba zasahuje vysoko za víčko, dolní klenba je méně hluboká. Do dolního spojivkového vaku ústí vývodné slzné žlázy. Spojivka produkuje svými pohárkovými buňkami – Wolfringovými žlázami spojivkový hlen, který zvlhčuje rohovku. Obsahuje lymfatickou tkáň a tím plní i imunitní funkci.
Při vnitřním koutku tvoří spojivka poloměsíčitou řasu – plica semilunaris conjuctivae, tato řasa je zbytkem po třetím víčku – mžurce. V malém mediálním oddílu víčkové štěrbiny, který se jmenuje slzné jezírko – lacus lacrimalis, se vyklenuje spojivka v podobě narůžovělého hrbolku, slzná jahůdka – caruncula lacrimalis.
Fascie a vazivový aparát očnice – fasciae orbitales et apparatus fibrosus orbitae.
Jedná se o vazivové struktury v očnici. Patří k nim:
- Očnicová okostice – periorbita je zesílený periost kostěné dutiny očnice, který pokrývá celou její plochu.
- Přes horní očnicovou štěrbinu – fissura orbitalis superior jí prochází cévy a nervy. (N III.,IV.,VI., 1. větev N V. a vena ophthalmica superior).
- V dolní očnicové štěrbině – fissura orbitalis inferior jsou snopce hladké svaloviny očnicového svalu – m. orbitalis. Svým napětí tlačí obsah orbity i oční bulbus dopředu. Je inervován sympatickými vlákny pocházejícími z míšního centra ciliospinálního. Při poruše vklesává bulbus do očnice – enophthalmus.
- Pochva oční koule – vagina bulbi je vazivové pouzdro, které obaluje oko kromě rohovky a bulbus se v něm pohybuje jako v jamce kulovitého kloubu. Volný pohyb je umožněn řídkým vazivem nadbělimovým, episklerálním (kluzné vazivo), které oční kouli obklopuje.
- Svalové povázky- fasciace musculares. Vagina bulbi se odděluje od periorbity, přechází na okohybné svaly a spojuje se s jejich fasciemi. Fascie okohybných svalů jsou navzájem propojeny a tím je zajištěna jejich vzájemná fixace.
- Očnicové tukové těleso – corpus adiposum orbitae se skládá z lalůčků tukové tkáně opouzdřených jemným vazivem. Vyplňuje celou očnici. Má dvě části:
- pružné lůžko pro bulbus (retrobulbární tuk) a
- prostor mimo toto lůžko, obsahuje cévy a nervy očnice.
Pozn.:
Cévní a nervové zásobení
Víčka a spojivky jsou zásobeny větvemi z oční tepny – arteria ophthalmica. Žilní krev odtéká do obličejových čelních a očnicových žil.
Mízní cévy tvoří sítě, které odvádějí mízu do mízních uzlin podčelistních – nodi submandibulares, příušních – nodi parotidi i do mízních cév orbity a odtud do horních hlubokých krčních uzlin – nodi cervicales superiores profundi. Senzitivní inervace je z 1. a 2. větve N V.. motorická inervace je z N VII. (m.orbicularis oculi). Hladké ploténkové svaly – mm. tarsales a očnicový sval – m. orbitalis jsou inervovány z krčního sympatiku.
Klinické projevy:
Poškození krčního sympatiku vyvolává tzv. Hornerovo trias:
- Zúžení oční štěrbiny – ptosis, je způsobena obrnou hladkých ploténkových svalů – mm. tarsales
- Zúžení zornice – miosis , je způsobeno obrnou zornicového rozvěrače – m. dilatator pupilae
- Vpadnutí bulbu – enophthalmus, je způsobeno obrnou očnicového svalu –m.orbitalis.
Slzný aparát – apparatus lacrimalis Obrázek č. 186 Obrázek č. 187
Ústrojí slzné tvoří: žláza slzní, slzní body, slzné kanálky, slzný váček, nososlzní kanálek a slzy.
- Žláza slzní – glandula lacrimalis je tuboalveolární žláza uložená při laterálním okraji
stropu očnice v slzné jamce – fossa glandulae lacrimalis. Produkuje slzy – lacrimae, vylučované drobnými vývody – ductuli excretorii v počtu 10–14 do spojivkového vaku – fornix conjuctivae superior. Mrkacími pohyby víček jsou slzy rozptýleny po povrchu spojivky a rohovky, kterou chrání před vysycháním. Slzná žláze je šlachou zvedače horního víčka – m. levator palpebrae superior rozdělena na dvě části:
- Očnicová část – pars orbitalis – horní větší kompaktnější část pod stropem očnice, která leží za očnicovou přepážkou – septum orbitale
- Víčková část – pars palpebralis dolní menší část žlázy.
Často se vyskytují drobné roztroušení přídatné žlázy – glandulae lacrimales accessoriae (Krausovy žlázy). Ze spojivkového vaku odtékají slzy jemnými slznými bradavkami – papilae lactimales.
- Slzné bradavky – papillae lacrimales, jsou hrbolkovité vyvýšeniny při mediálním okraji horního a dolního víčka. Na papilách jsou tečkovité body- puncta lacrimalia, kterými se otvírá vstup do slzných kanálků – canaliculi lacrimales.
- Slzné kanálky, slzovody – canaliculi lacrimales začínají kolmo na mediální okraj víček. Jsou široké asi 1 mm, vystlány několikavrstevným plochým epitelem a po zúžení vstupují do slzného vaku – saccus lacrimalis.
- Slzný vak – saccus lacrimalis (řecky: dakrocytis – zánět se proto označuje dakrocystitis) je uložený v jamce slzného vaku – fossa sacci lacrimalis, který leží na vnitřním předním okraji očnice. Kraniálně končí slepou klenbou – fornix sacci lacrimalis. Srůstem s periostem se udržuje lumen vaku stále otevřené. Nasávání slz ze slzných kanálků napomáhá hluboká část kruhového očního svalu – m. orbicularis oculi, pars lacrimalis (m.Horneri) (sval má dvě základní části – pars palpebralis v podkoží víček a pars ciliaris – m. Riolani, který v konjunktiválním okraji víček odštěpuje místo pro řasy).
Ze slzného váčku vystupuje nososlzný kanálek, slzovod – ductus nasolacrimalis.
- Nososlzný kanálek – ductus nasolacrimalis sestupuje kaudálně v kostěném nososlzném kanálku – canalis nasolacrimalis a vyúsťuje pod dolní nosní skořepu na laterální straně nosní dutiny asi 3–3,5 cm za nosními dírkami. Sliznice je tvořena víceřadým cylindrickým epitelem s řasinkami jako sliznice dutiny nosní. Ústí je kryto slizniční slznou řasou nosní sliznice – plica lacrimalis (Hasneri).
- Slzy – lacrimae udržují stálou vlhkost spojivky a rohovky. Zabraňují jejímu vysychání a zkalení, zlepšují její optické vlastnosti a odplavují prach a škodlivé látky ze zevního prostředí. Napomáhají zvlhčovat sliznici v dutině nosní – cavum nasi. Obsahují hlen, který slouží jako kluzné medium pro pohyb víček. Obsah imunoglobulinů A se podílí na obranném systému organismu. Při emočních stavech dochází k vyplavování slz s vazbou na limbický systém a přes něj na autonomní nervový systém. Proteiny a lipidy, které se nacházejí v slzách se mohou vázat na povrch kontaktních čoček, čímž ztratí svoji biologickou aktivitu. Může tak dojít ke kontaminaci mikroorganismy a následující zánět ohrožuje rohovku.
Lidské slzy jsou složeny z 99 % z vody, která je smíšená přibližně s 1 % soli a 0,2 až 0,5 % bílkovin a organickými sloučeninami jako jsou glukóza, aminokyseliny a fermenty. Chemické složení slz má antibakteriální účinky, což má za následek ničení bakterií v oku i v spojivkovém vaku.
Slzy plní pět funkcí:
- Udržení epitelu vlhkým, čímž chrání vnější vrstvy oka před poškozením v důsledku vysušení.
- Vytvoření hladkého optického povrchu na přední části rohovky.
- Působí jako hlavní dodavatel kyslíku a dalších živin pro rohovku.
- Nosič odpadních produktů od rohovky.
- Poskytování enzymů, které ničí bakterie, které mohou poškodit oko.
Normální slzy, které pokrývají povrch rohovky tvoří tří vrstvy:
- Vrstva lipidů – olejová vrstva, která je vnější vrstvou slzného filmu – hydrofobní. Produkují ji Meibomiho tarsální žlázy a mazové Zeisovy žlázy, a pomáhá slzným vrstvám nacházejícím se pod ní předcházet jejich vypařování nebo přetékání přes dolní víčko.
- Vrstva lakrimální – vodnatá vrstva, produkují ji slzné žlázy. Je střední vrstvou a obsahuje soli, bílkoviny (lipokalin, laktoferrin a lacritin) a enzym lysozym, které skutečně chrání a vyživují oko, podporují šíření slzného filmu, podporuje kontrolu infekčních agens a podporuje osmotické regulace.
- Vrstva mukoidní – mucus vrstva, je tvořena spojivkovými pohárkovými buňkami na vnitřní straně víček ve spojivce nad tarsálními ploténkami v mukózních žlázkách – glandulae mucosae Wolfringi. Je to spodní vrstva slz. Obsahuje produkt pohárkových buněk, které umožňují udržování slz v oku, tvoří kabát rohovky, poskytuje hydrofilní vrstvu a umožňuje rovnoměrné rozložení slzného filmu.
Dále se slzy dělí na :
- Bazální, během normálního stavu, u zdravých savčích očí zůstává rohovka nepřetržitě mokrá a vyživující jsou bazální slzy. Mažou oko a pomáhají je udržet čisté bez prachu. Slzá tekutina obsahuje vodu, hlen, lipidy, lysozym, bílkoviny: laktoferri, lipokalin, lacritin, imunoglobuliny, glukózu, močovinu, sodík (5 mmol/l) a draslík (20 mmol/l). Některé z látek v slzné tekutině (např. lysozym) slouží v boji proti bakteriální infekci jako součást imunitního systému. Lysozym to dělá rozpouštěním vnější vrstvy některých bakterií. Je to typická tělesná tekutina s obsahem solí podobně jako krevní plasma. Obvykle, v 24-hodinové lhůtě se vyloučí 0,75–1,1 g slz, rychlost se s věkem zpomaluje.
- Reflexní – dráždivé, produkce je způsobená vnějším podnětem fyzikálním, chemickým či cizím tělesem. Obsahují více enzymů a protilátek. Tento typ slz je výsledkem podrážení oka cizími částicemi nebo přítomností dráždivých látek ze zevního prostředí, jako je šťáva z cibule, slzný plyn nebo pepřový sprej do očí. Vylučování může také nastat podrážděním jasným světlem, ale i teplem nebo pikantními podněty na jazyce a v ústech. Může to být spojeno se zvracením. Tyto reflexní slzy pokouší vymýt dráždidla, která přišla do styku s okem.
- Emocionální, při emocionálních podnětech, obsahují více bílkovin. Třetí kategorie, obecně ji lze označit jako pláč, protože pláč je zvýšené slzení kvůli silnému emocionálnímu stresu, utrpení, smutku, nebo fyzické bolesti. Tato praxe není omezena na negativní emoce, mnoho lidí pláče, když jsou extrémně šťastní. U lidí mohou být emocionální slzy doprovázeny zarudnutím v obličeji, vzlykáním, kašlem, křečovitým dýcháním, někdy zahrnující křeče celé horní poloviny těla. Slzy vzniklé emocí mají odlišné chemické složení. Emocionální slzy obsahují více bílkovin – vytvořených díky hormonu prolaktinomu, adrenalokortikotopnímu hormonu, a leucin-enkephalinu (působek měnící vnímání bolesti), než bazální nebo reflexní slzy. Limbický systém se podílí na produkci základních emočních pohonů, jako je hněv, strach atd.. Limbický systém, zejména hypothalamus, má také určitý stupeň kontroly nad autonomním systémem. Parasympatická větev autonomního systému kontroluje slzné žlázy prostřednictvím neurotransmiteru acetylcholinu přes oba receptory – nikotinový a muskarinový. Když jsou aktivovány receptory, slzné žlázy jsou stimulovány k produkci slz.
Pozn.:
Cévy a nervy slzného aparátu
Slzná žláza je zásobena ze slzné tepny – a. lacrimalis, která je větví tepny oční – a. ophthalmica. Ostatní části slzného aparátu dostávají cévní zásobení z tepenných větví mediální stěny očnice a dutiny nosní.
Žíly ze slzné žlázy odvádějí krev do žil očních – vv. ophthalmicae, z ostatní části slzného aparátu jdou žíly paralelně s tepnami.
Inervace slzné žlázy je zajištěna:
- Parasympaticky přes křídlopatrovou nervovou uzlinu (ganglion pterygopalatinum), velký skalní nerv – nervus petrosus major (větev z VIV), který se přepojuje přes jařmový nerv- n. zygomaticus až do nervu slzného – n. lacrimalis.
- Sympatická vlákna tvoří periarteriální pleteň a pocházejí z pleteně oční – plexus ophthalmicus.
- Senzitivní vlákna pocházejí z 1. větve N V..
Onemocnění slzného ústrojí
- Syndrom krokodílích slz – vzniká po poškození lícního nervu, kdy dojde k patologickému propojení s dolním slinným jádrem. Dochází ke slzení při zvýšeném slinění z podnětů jídla, kousání, může i inverzně dojít ke zvýšenému slinění při pláči.
- Sicca syndrom – suchý syndrom, syndrom suchého oka, kdy dochází k nedostatečné tvorbě slz. „Leamy Eye“ syndrom je stav nadměrného slzení jednoho oka s enviromentálních důvodů.
- Familiární dysautonomie – je genetické onemocnění, které může být spojeno s alacrimií – nedostatek slz při emocionálním pláči.
Pozn.:
Princip vidění
Mechanismus vzniku obrazu :
Světlo je elektromagnetické záření. Je to jen malá část elektromagnetického vlnění, které zahrnuje i jiné formy záření – od radiových vln (vlnová délka až několik km) až po záření gama (vlnová délka 4.10-17m). Světlo viditelné lidským okem zaujímá pouze oblast v rozmezí 390–770nm. Nejdelší vlnové délky patří barvě červené a oranžové, prostřední úsek zelené a žluté a nejkratší vlnové délky patří barvám červené a fialové Obrázek č. 186. Zajímavé je, že sítnice je schopna, kromě tohoto viditelného světla, reagovat i na ultrafialové (UV) záření. Za normálních okolností je toto záření odcloňováno čočkou. Lidé, kterým byla čočka odebrána a nahrazena skleněnou nebo z umělé hmoty, mohou vidět i předměty nasvícené pouze v UV světle.
↓ rozbalit celou poznámku ↓Pozn.:
Princip vidění
Mechanismus vzniku obrazu :
Světlo je elektromagnetické záření. Je to jen malá část elektromagnetického vlnění, které zahrnuje i jiné formy záření – od radiových vln (vlnová délka až několik km) až po záření gama (vlnová délka 4.10-17m). Světlo viditelné lidským okem zaujímá pouze oblast v rozmezí 390–770nm. Nejdelší vlnové délky patří barvě červené a oranžové, prostřední úsek zelené a žluté a nejkratší vlnové délky patří barvám červené a fialové Obrázek č. 186. Zajímavé je, že sítnice je schopna, kromě tohoto viditelného světla, reagovat i na ultrafialové (UV) záření. Za normálních okolností je toto záření odcloňováno čočkou. Lidé, kterým byla čočka odebrána a nahrazena skleněnou nebo z umělé hmoty, mohou vidět i předměty nasvícené pouze v UV světle.
Zpozorujeme-li nějaký předmět, světlo z něj přichází nejprve na rohovku – první část optického systému oka. Zde nastává lom světla a jeho centrování do středu oka. Dále světlo prochází zornicí k čočce přes komorovou vodu – zde nastává druhý lom světla, poté se dostává přes čočku. Každá z jejích vrstev přispívá k lomu světelných paprsků svým dílem, což dohromady vytváří jemný a stupňovitý efekt. Zadní část čočky je umístěna přibližně na 1/3 cesty světelného paprsku na jeho cestě k sínici, kam se dostane přes sklivec. Na sítnici ho zaznamenají světločivné buňky a odehraje se přeměna světelné energie na elektrické nervové impulsy. Děje se tak chemickým procesem. Molekuly vitaminu A (získaného z čerstvé zeleniny, nebo mléčných výrobků) se přenášejí krví v cévnatce a fotoreceptory je absorbují.
V tyčinkách se jeho modifikovaný derivát, 11-cis-retinalaldehyd, kombinuje se specifickou bílkovinou opsinem, který je specifický pro každý typ pigmentu a dohromady tvoří rhodopsin, který je v konečcích tyčinek.
Rodopsin, angl. rhodopsin, známý jako zrakový purpur, je zrakový pigment citlivý na světlo nacházející se v tyčinkách sítnice komorového oka. Když dopadne na fotoreceptor foton, okamžitě se rozloží jedna molekula rhodopsinu a generuje, tak vzniká v buňce elektrický impuls, čili nervový signál. Čím větší koncentrace rhodopsinu, tím citlivější jsou oči.
Rodopsin objevil a popsal německý anatom Heinrich Müller v roce 1851. Vliv na citlivost očí mají borůvky (pigment borůvek je velmi podobný pigmentu v očích).
Rodopsin je složen z proteinové složky opsinu a karotenové složky retinalu. Část rodopsinu se po absorbci fotonu mění na bathorodopsin, lumirodopsin, metarodopsin I a metarodopsin II. Druhá část rodopsinu se rozkládá na skotopsin a alla-trans retinal. Tento rozpad je zodpovědný za vznik receptorového potenciálu, vzniku akčního potenciálu v očním nervu a následnému dodání informace do mozku. Tato reakce je prvotně zapříčiněna dopadem fotonů na sítnici (přechod ze tmy na světlo). Celý proces je závislý na chemické transdukci – změna cis na trans formu. Jedno kvantum světla poskytuje také energii, která podmíní reakci v jedné molekule zrakového pigmentu. Dobrá citlivosti na tmu v adaptovaném oku člověka je dána použitím světla o rozpětí 5–10 kvant. Práh zrakového dráždění lidského oka, adaptovaného na tmu je 25–75 kvant světla při 500nm, které působí na sítnici. Z tohoto množství 5–15 kvant se absorbuje fotopigmentem rhodopsin v tyčinkách. Jakmile stoupí zrakové pigmenty do chemické reakce velmi rychle se začínají regenerovat, za jednu vteřinu zregeneruje tisíce molekul. Proces zahrnuje reizomerizaci retinalaldehybu na jeho 11-cisformu, která se ihned připojí na opsin.
Poté (bez přidávání energie fotonem) probíhá zpětná reakce vzniku rodopsinu: all-trans retinal se mění za pomoci retinal izomerázy na 11-cis retinal, který se váže se skotopsinem a vzniká opět rodopsin. Zpětná syntéza na rodopsin je zapříčiněna nedostatkem světla (přechod ze světla do tmy).
Vitamín A. Přeměna all-trans retinalu na 11-cis retinal probíhá lépe za přítomnosti vitamínu A1 (retinol). Vitamín A1 se také syntetizuje z retinalu (= aldehyd vitamínu A1), který vzniká při rozpadu rodopsinu. Při nedostatku vitamínu A1 se špatně zpětně produkuje rodopsin a to se projevuje šeroslepostí. Z toho vyplývá, že staré moudro našich babiček: „Jez mrkvičku, abys dobře viděl.“ má pravdivý základ.3
3 Wikipedie: Otevřená encyklopedie: Rodopsin [online]. Dostupný z WWW: http://cs.wikipedia.org/w/index.php?title=Rodopsin&oldid=10517379
Tyčinky jsou důležité pro vnímání škály šedé od černé po bílou. Reagují stejně na různé vlnové délky, včetně UV.
Barevné vidění. U čípků je podobné, derivát vitamínu A se kombinuje se třemi různými opsiny – oběcně se nazývá iodopsin. Každý ze vzniklého iodopsinu je pak citlivý na jednu ze tří základních barev spektra – červenou zelenou a modrou. Proto se hovoří o trojbarevném vidění, trichromatické vidění – Young – Helmholtzova teorie a pravidlo. Ewald Hering v r. 1872 doplnil tuto teorii o teorii doplňkových a komplementárních barev, která říká, že zrakový systém interpretuje barvy s barvami doplňkovými a komplementárními: červená vs. zelená, modrá vs. žlutá, černá vs. bílá.
Podle koncentrace toho pigmentu je každý z čípků citlivý na určitou vlnovou délku a dohromady mohou zrekonstruovat jakýkoliv barevný odstín spektra (barevné předměty se jeví barevnými proto, že jsou schopny selektivně absorbovat některé vlnové délky světla, zatímco jiné, buď odrážejí, nebo propouštějí dále. Tím vznikají různé vlnové délky, které je sítnice schopna rozlišit jako jednotlivé barvy).
Čípky obsahují 3 různé zrakové pigmenty: modrý (435–450nm): cyanolab – modré čípky, také s krátkou vlnovou délkou (S-short), zelený (525–535 nm): chlorolab – zelené čípky, se střední vlnovou délkou (M-medium), červený (555–565 nm): erytrolab – červené čípky, s dlouhou vlnovou délkou (L-long). Kromě tohoto všechny 3 fotopigmenty obsahují jako chromatofor 11-cis-retinalaldehyd.
Chemickou reakcí se začnou vlivem světla o určité vlnové délce měnit na fotopigmenty.
Čípky – typy v sítnici člověka
Typ čípku
Označení
Vlnové rozpětí
Vrchol vlnové délky
S
β
400–500 nm
420–440 nm
M
γ
450–630 nm
534–545 nm
L
ρ
500–700 nm
564–580 nm
Normální spektrální struktura jednotlivých čípků v trojdimensionálním provedení Obrázek č. 187. Senzitivita lidského oka na jednu barvu Obrázek č. 188
Normální spektrální struktura dle jednotlivých čípků u trichromatického oka. Obrázek č. 189
Obrázek ukazuje 1 milion pixelů, každý v různých barvách, lidské oko rozlišuje asi 10 miliónů barev. Obrázek č. 190
Zpracování obrazu Obrázek č. 191. Zachycení obrazu na sítnici a jeho převedení na nervové signály je pouze jednou z částí procesu vidění. Abychom skutečně něco viděli, musí převzít iniciativu mozek a všechny tyto signály zpracovat. Na sítnici nedochází k zobrazení přesného zmenšeného obrazu, ale tento obraz je převrácen. Jednak je vzhůru nohama a jednak je převrácen stranově. Obraz z pravého zorného pole se na sítnici zobrazuje vlevo a naopak. Světlo přicházející zhora se zobrazuje dole a naopak. Neurony z jednotlivých receptorů se spojují do zrakového nervu, který odvádí informaci do mozku. Zrakový nerv je rozdělen na dvě poloviny – jedna vede vjemy z vnitřní poloviny sítnice, druhá z vnější. A to u obou očí. Zrakové nervy, vedoucí vjemy v vnitřní strany sítnic se po chvíli kříží a směřují k opačným mozkovým hemisférám (polovinám mozku). Výsledkem toho je, že pravá hemisféra dostává signály z levých zorných polí obou očí, levá z pravých. Mozek tento obraz zpracuje tak, že ho jednak spojí dohromady, jednak převrátí, a jednak ještě postupně rozliší detaily. Toto křížení části očních nervů napomáhá výslednému trojrozměrnému vidění.
Trojrozměrné vidění. Obrazy na sítnici jsou pouze dvojrozměrné. Do trojrozměrného obrazu tyto vjemy transformuje mozek různými kombinacemi řady procesů. Vidíme, že jeden předmět překrývá část druhého, tudíž lze předpokládat, že je k nám blíže, dále je to samotnou funkcí oka – díváte-li se na bližší objekt, musí čočky zvětšit své zakřivení. Toto však platí pouze pro vzdálenost asi 6 m, protože při pozorování vzdálenějších předmětů čočka svůj tvar měnit nepotřebuje. Nejdůležitější je to, že se na objekt díváme oběma očima a to každým z trochu jiné pozice a úhlu. Spojením těchto dvou obrazů a doplněním vjemů popsaných výše vzniká skutečné trojrozměrné zobrazení.
Biochemie vidění. Mechanismus vidění je umožněn především fotoreceptory ležícími v sítnici a chemickými procesy, které umožňují rozklad a syntézu rhodopsinu, což je barvivo obsažené v tyčinkách. Receptorová část tyčinky je obalena semipermeabilní membránou. V této membráně se nachází disky obalené dvojitou membránou. Lipoproteiny jsou základní složkou membrán. 80–90 % bílkovin v membránách disků je tvořeno rhodopsinem. Ve vnějších segmentech tyčinek a čípků se nacházejí Na+ kanály, ty jsou ve tmě otevřeny. Iontovou rovnováhu udržuje Na+ – K+ pumpa, která se nachází ve vnitřním segmentu fotoreceptoru. Pokud světlo zasáhne vnější segment, některé kanálky se uzavřou a dochází k hyperpolarizačnímu receptorovému potenciálu. Vše nakonec vede ke vzniku akčního potenciálu, který je veden do mozku.
V cytoplazmě receptorů se nachází cyklický GMP (ganosinmonofosfát), který udržuje Na+ kanály otevřeny. Pokud se tedy hladina GMP sníží, kanály se uzavírají a dochází k hyperpolarizaci. To vše zesiluje světelný signál.
U primátů nacházíme 3 druhy pigmentových proteinů (opsin, iodopsin má u každého typu čípku jinou strukturu), které umožňují barevné vidění. S největší citlivostí reagují fotoreceptory na vlnové délky 440, 535, 565nm (to znamená modrou, zelenou a červenou). Ve všech fotoreceptorech nacházíme retinen a určitý opsin. V podrobnostech se s největší pravděpodobností odpovědi čípků a tyčinek neliší. Světlo se aktivuje retinem – chromatoforem a pigmentem, ten aktivuje G protein, který se liší od transducinu v tyčinkách, pak následuje uzavření kanálů. Dochází k vzestupu koncentrace Na+ uvnitř čípků a k hyperpolarizaci zevního segmentu.
Základní tři vlastnosti barvy jsou odstín, intenzita a sytost. Ke každé barvě existuje komplementární barva (smíchaní těchto dvou barev vyvolává dojem bílé barvy) a aditivní barvy. Pokud není přítomno světlo, je vyvolán dojem černé barvy. Díky největší citlivosti na vlnové délky 723–645nm – červená, 575–492nm – zelená a 492–450nm – modrá, nazýváme tyto barvy základními. Vnímání barev je také ovlivněno ostatními barvami v zorném poli.
↑ sbalit poznámku ↑Oční choroby a vadyKatarakta (šedý zákal) – cataracta. Jedná se o zkalení čočky. Máme tři typy podle doby vzniku: vrozená, poúrazová a spojená se stářím (tzv.“senilní“). Projevuje se viděním jako přes špinavé okno. Objevují se i problémy s oslněním (různé světelné lomy a odrazy v zakalené čočce). Nedávné výzkumy ukazují, že kataraktu může způsobit nadměrné vystavování slunci, silné kuřáctví a těžké záchvaty průjmovitého onemocnění. Pacientovi lze navrátit zrak operačním odstraněním poškozené čočky a jejím nahrazením čočkou umělou. Operace byly prováděny již ve starém Římě – již Hippocratés prováděl odstranění čočky u jednoho typu katarakty, kdy je čočka změněná v tekutinu jejím odsáním. Použití kontaktní nápravy čoček či implantace IOL (intraocular lens) + slabé brýle na čtení. Funkcionálně úprava osvětlení.
Chybění čočky – aphakia většinou bývá následkem chirurgického zákroku, při kterém se odstraní čočka (např. při šedém zákalu), ale i při úrazovém nebo vrozeném poškození. Symptomy : silná refrakční vada, ztráta schopnosti akomodace, světloplachost. Léčba je brýlemi cca +11D, kontaktními čočkami, nitrooční umělou čočkou IOL. Funkcionálně úprava světelných podmínek proti oslnění.
Retinopathie je označení pro patologické změny sítnice a jejích cév. Nejčastějšími příčinami vzniku jsou oběhové poruchy (retinopathia arteriosclerotica, retinopathia hypertonica), cukrovka (rethinopathia diabetica) nebo koncentrace kyslíku v inkubátorech (retinopathia nedonošených, retinopathia prematurorum, neonaturorum).
Diabetická retinopathie (retinopathia diabetica). Cukrovka je chronické dědičné či získané onemocnění komplexního charakteru, charakterizované absolutním nebo relativním nedostatkem inzulínu, což ovlivňuje metabolismus uhlovodanů,tuků a bílkovin. Problémy zrakové jsou zapříčiněny změnami v očních cévách, přesněji výlevy krve na sítnici. Dochází k tvorbě nových cév a k případnému odchlípení sítnice. Počet diabetiků v populaci vzrůstá a 2 % z nich oslepnou v důsledku diabetické retinopathie. S cukrovkou mohou být spojeny i další zrakové vady jako katarakta nebo glaukom.
Symptomy: proměnlivé vidění – je typické (někdy vidím lépe a jindy hůře, vidění kolísá), postupné zhoršování zraku, výpadky zorného pole, v pokročilém stadiu i zasažení centrální krajiny (snížená zraková ostrost), až tzv. diabetická makulopathie. Mohou být i potíže s oslněním a světloplachostí.
Léčba:kontrolovaná dieta, aplikace inzulínu, laserová terapie (fotokoagulace)- jde o zákrok, který vidění nelepší, pouze konzervuje daný stav a zpomaluje zhoršování, někdy též vitrektomie (vynětí sklivce). Funkcionálně: rozpoznání změn vidění (znát ty slabé i ty nejlepší doby a rytmus změn) a tomu přizpůsobit režim zrakové práce, úprava světelných podmínek.
Retinopathie nedonošenců (retinopathia neuonaturorum, prematurorum, zkr. ROP, tíéž fibroplasia retrolentaris). Je dosud nejčastější příčinou slepoty u dětí, ohroženy jsou všechny nedonošené děti (před 32.týdnem, s porodní vádou nižší než 1500 g). Jednou z příčin je nepřiměřená koncentrace kyslíku v prostředí. V nezralé sítnici dochází k tvorbě a rozrůstání nových cév v celých trsech a jejich mohutnění má za následek odchlípení sítnice. Může vést k úbytku zorného pole nebo i k úplné slepotě.
Symptomy (příznaky) (v závislosti na rozsahu poškození). Citlivost na oslnění, zúžení zorného pole, snížení zrakové ostrosti až slepota.
Léčba: není žádná, funkcionálně: úprava osvětlení, optické pomůcky.
Degenerace sítnice (pigmentová degenerace sítnice, degenerace žluté skvrny). Jedná se o řadu degenerativních onemocnění nezánětlivého původu (i když byla dříve označována jako „retinitis“), jimž je společné poškození nervových elementů sítnice, vztah k dědičnosti, oboustranný výskyt a progrese choroby. Podle zasažené části je můžeme rozdělit na centrální a periferní, i když jednotlivé obrazy onemocnění mohou splývat.
Pigmentová degenerace sítnice (retinitis pigmentosa, někdy též dystrophia pigmentosa retinae nebo degeneratio tapetoretinalis) je nejznámějším představitelem tapetoretinálních degenerací (zkratka TRD). Jde o dědičné onemocnění postihující zejména tyčinky na periferii očního pozadí.
Symptomy: šeroplachost, zužování zorného pole (až na 5°.- tzv. „trubicovité vidění“), světloplachost, problémy s adaptací při přechodu ze světla do tmy a opačně, často i komplikovaná katarakta.
Léčba není žádná. Funkcionálně: optické pomůcky rozšiřující zorné pole (Fresnel, obrácený dalekohled), lekce POSP při chůzi za šera a tmy, úprava osvětlení.
Onemocnění je mimo jiné i součástí Usherova syndromu. Jde o závažné onemocnění genetického původu, které postihuje současně zrak a sluch. Poprvé byl tento syndrom popsán roku 1935 oftalmologem Charlesem Usherem, v roce 1977 byly rozlišeny jednotlivé typy syndromu. Častými příznaky syndromu je vrozená percepční porucha sluchu, retinitis pigmentosa a porucha rovnováhy (pouze u typu I). Syndrom se projevuje sluchovou vadou již od narození nebo raného dětství, zraková ztráta se objevuje v dětství, dospívání nebo až v dospělosti. Typickými projevy jsou šeroslepost, zúžené zorné pole a světloplachost.Usherův syndrom se rozděluje dle následujících typů: typ I: vrozená těžká percepční nedoslýchavost až hluchota, postižení vestibulární funkce, projevy zrakové vady (šeroslepost, zúžené zorné pole, retinitis pigmentosa) obvykle kolem 10. roku života, je lokalizován na chromozomu 11q, výskyt 90 %, typ II: vrozená středně těžká až těžká nedoslýchavost, vestibulární funkce neporušena, zraková vada často mezi 20.–30. rokem života, je lokalizován na chromozomu 1q, výskyt téměř 10 %, typ III: ojedinělý, obdobný jako typ II, porucha sluchu spíše progresivní, je lokalizován na chromozomu 3q, typ IV: od předchozích forem se odlišuje typem dědičnosti, vázaný na chromozom X. a mnohých dalších.
Degenerace žluté skvrny (degeneration maculae, makulární degenerace) patří ke skupině centrálních retinálních degenerací. Rozeznáváme tři různé typy choroby v závislosti na věku:
- U dětí tzv. Bestova makulární degenerace (zkratka MD)
- u mládeže Stargardtova nebo též juvenilní makulární degenerace (MD)
- u osob starších tzv. senilní nebo stařecká MD.
Stařecká MD (v angl. literatuře ARMD – Age Related Macular Degeneration, tedy věkem podmíněná MD, spolu s glaukomem s diabetickou retinopathií patří dnes v Evropě a v Americe ke třem nejčastějším příčinám těžkého postižení zraku v dospělém věku.
ARMD má dvě podoby:
- vlhkou - jde o výlevy krve v makule
- suchou – jde o postupnou atrofii kapilár.
Symptomy: ztráta centrálního vidění (skotom) nebo drastické snižení zrakové ostrosti v centrální oblasti, může být i světloplachost a potíže s oslněním.Velice důležité je, že nevede k úplné slepotě, zůstává zachované vidění mimo makulu, tzv. „mimomakulární vidění“ (extramacular vision) nebo též „excentrické vidění“, které lze cvičit v programech reedukce zraku.
Léčbaje při výlevech krve laserová chirurgie. Na suchou MD není terapie, zatím je ve fázi experimentů. Funkcionálně: nácvik vidění mimo makulu, instruktáž, mohou nastat komplikace v sociálním kontaktu, dotyčný se dívá jinam,optické pomůcky a úprava osvětlení.
Záněty sítnice (retinitis) mohou mít celou řadu příčin. Zanesení infekce do sítnice krví, infekce virem, infekce způsobená parazity. Často se objevují jako průvodní jev u některých onemocnění (zarděnky u matky v prvním trimestru těhotenství mohou mít za následek postižení sítnice embrya, tuberkulozní zánět sítnice, luetický zánět sítnice, virový původ postižení sítnice např. u AIDS, parazitický původ u toxoplasmózy).
Symptomy: zkalení sítnice, zpravidla žlutobělavá zánětlivá ložiska na sítnici, může dojít k nekróze sítnice, k trhlinám a k odchlípení.
Zvláštní skupinu tvoří záněty způsobené parazity:
- Toxokarósa, kdy je člověk mezihostitelem psí tasemnice, přicházející do trávícího ústrojí člověka s potravou znečistěnou psími výkaly,
- Onichocercosis - častá příčina slepoty v Africe, larvy parazita (vlasovce kožního) se přenášení bodnutím mouchy
Léčbaspočívá v podávání lokálních antibiotik nebo léčení základního onemocnění.
Odchlípení sítnice (amotio retinae)
Sítnice se odchlípne od podpůrných vrstvev a odchlípená část postupně odumírá pro nedostatek živin. Výsledkem jsou výpadky zorného pole v příslušné oblasti korespondující s odchlípenou části. Jsou dva druhy : s trhlinou nebo bez trhliny. Rizikovými faktory jsou: úraz, výlevy tekutin pod sítnici, vysoká myopie, afasie, degenerativní změny sítnice při diabetu apod..
Symptomy:světelné záblesky, „padající saze“ (sklivcový zákal), snížená zraková ostrost, výpadky zorného pole.
Léčbaje medicínsky opásání oční koule, laserová fotokoagulace nebo kryoterapie – přimrazení sítnice (hlavně včas). Funkcionálně: optické pomůcky, úprava osvětlení, předcházet odchlípení sítnice vyloučením kontaktních sportů s nebezpečím úrazu (box, míčové hry, skoky do vody apod.).
Glaukom (zelený zákal, glaucoma)
Jedno z nejzávažnějších onemocnění, trpí jím 1–2 % lidí starších 40-ti let a 10 % postižených končí trvalou slepotou. Existují dva typy: glaukom otevřeného úhlu a glaukom zavřeného úhlu. Otevřený úhel– nadprodukce komorového moku v oku (v pars caeca retinae řasového tělíska se tvoří komorový mok ultrafiltrací z cévních pletení), zavřený úhel – zablokování odtokových cest (úhel mezi rohovkou a duhovkou – angulus iridocornealis – v něm se nachází vazivová trámčina s Fontanovými prostory a dochází zde ke vstřebávání komorového moku do bělimového žilního splavu – sinus venosus sclerae – canalis Schlemni, který se nachází kolem rohovky v místě sklerokorneálního přechodu). Glaukom otevřeného úhlu je
mnohem nebezpečnější, protože probíhá zprvu nenápadně a může skončit nezvratnými úbytky v zorném poli (většinou od periferie směrem k makule). Glaukom s uzavřeným úhlem je charakterizován prudkým zvýšením nitroočního tlaku, záchvatem a bolestí. Zvětšený tlak v oku působí poškození cév a tím omezuje výživu oka (každé oko může mít různou toleranci na tlak).
Symptomy:úbytek zorního pole, centrální vidění bývá postiženo pravidelně až ve finálním stádiu, světloplachost, dělají se kruhy (aureoly) okolo světelných zdrojů, případně i snížená zraková ostrost, vidění jako v mlze, někdy bolesti hlavy.
Léčba:medicínská – chirurgická, léky – konzervativní nebo kombinace. Funkcionálně: úprava osvětlení Fresnelovou lupou pro rozšíření zorného pole, optické pomůcky pro zlepšení zrakové ostrosti (problém se zvětšením, když mám už tak malé zorné pole a ještě si ho lupou zmenším…., někdy může pomoci opačný postup – obrácené kukátko mi zvětší zorné pole).
Aniridie (chybění, anomálie duhovky)
Aniridie je dědičná(vrozená vada). Symptomem je extrémní světloplachost, špatná schopnost adaptace na světelné podmínky. Léčba je aplikací kontaktních čoček, funkcionálně sluneční brýle a úprava světelných podmínek
Koloboma (coloboma)
Vrozená vada živnatky, chybí část duhovky nebo sítnice. Pokud je postižená pouze duhovka, nedochází k výpadkům zorného pole, je-li zasažena sítnice, pak je příslušná oblast „slepá“. Projevuje se nesprávným tvarem duhovky(jako klíčová dírka nebo klapka) a v závislosti na místě postižení může docházet k oslnění, světloplachosti a nystagmu. Léčba je medicínsky: kontaktní čočky (dokreslí se na nich chybějící část). Funkcionálně: úprava osvětlení.
Keratokonus (cornea conica)
Je vyklenutí, zašpičatění rohovky. Ztenčení rohovky může vést k prasknutí. Mezi symptomy patří změny refrakce oka (myopie, astigmatismus) a kruhy kolem světelných zdrojů. Léčbaje medicínsky: tvrdé kontaktní čočky, transplantace rohovky. Funkcionálně: úprava osvětlení.
- Záněty očních víček
Ječné zrno (hordeolum) je akutní hnisavý zánět některé ze žlázek víčka. Symptomy: zarudnutí, otok víčka, hnisavá „čepička“, bolest, pocit pnutí, tepání, škubání. Léčba medicínsky: oční kapky, masti a antibiotika, případně odstranění chirurgicky. Funkcionálně: obklady.
Vlčí zrno (chalazion) je hnisavý zánět mazových žlázek. Žlázky jsou uložené při okraji víček a produkují maz, který svou přítomností na okrajích víček zabraňuje přetékání slz na tvář. Jestliže se tenký vývod žlázky ucpe, infekce a zánět uvnitř žlázky způsobí vznik vlčího zrna. Symptomy: otok, zarudnutí víčka, bolest. Léčba medicínsky: oční kapky, antibiotické masti a antibiotika dle bakteriologického nálezu, případně chirurgické odstranění. Funkcionálně: obklady.
Zánět víčkových okrajů (blepharitis) – příčinou jsou nejčastěji přemnožené kolonie stafylokokových bakterií. K jejich neúměrnému pomnožení může dojít, jestliže se chemické složení mazu produkovaného žlázkami na okraji víček změní tak, že poskytuje velice dobrou výživu těmto bakteriím.
Symptomy: zarudlé okraje víček, tvorby šupin mezi řasami. Léčba medicínsky: mechanické čištění okraje oka, masti a kapky obsahující antibiotika a kortikoidy. Funkcionálně: úprava hygieny a životosprávy.
- Onemocnění spojivky:
Krevní výron pod spojivkou (suffusio, sugillatio) vzniká prasknutím některé drobné povrchové cévky oka, čímž dojde ke krvácení pod tenkou průsvitnou spojivkou. Krev vytvoří jasně červenou skvrnu, jež překrývá bělmo a může být někdy i lehce vystouplá.
Symptomy jsou červená skvrna na bělmu. Léčba není žádná, výron se vstřebá sám bez komplikací, pouze inertní kapky do očí. Vhodné při opakovaných stavech vyšetření hematologické – krevní krvácivosti a vlastností stěn cév.
Zánět spojivek (conjunctivitis) je velice běžné, většinou infekční onemocnění, které je způsobeno širokou škálou mikroorganismů a to jak bakterií, tak i virů.
Symptomy: vysoká infekčnost, svědění, pálení nebo řezání, zčervenání a otok. Léčba medicínsky: kapky a masti obsahující antibiotika či antivirotika. Funkcionálně: vyplachování borovou vodou spojivkového vaku.
- Poruchy barvocitu
Neschopnost vidění barev v celém spektru – úplná barvoslepost – je velmi řídká, častěji se jedná o poruchy ve vnímání určitých barev. Je to zpravidla porucha dědičná a neprogresivní.
Získané poruchy se pak mohou objevit ve stáří, u neuropathií, sítnicových zánětů, glaukomu a po podání některých léků, zejména kardiak. Jsou porušeny čípky a jejich funkce, jelikož čípky kromě vnímání barev zajišťují též zrakovou ostrost, je tedy tato rovněž snížena.
Fyziologický stav správného barevného vidění se nazývá trichromazie – v oku jsou tři skupiny sítnicových čípků s pigmenty reagujícími na modrou, zelenou a červenou barvu. Poruchy barevného vidění jsou získané a vrozené.
Vrozené se dělí dle výpadku barevného vidění na:
- Anomální trichomazie:
- protanomálie – postižení červených čípků, jde o špatné rozlišení červená – zelená, vyskytuje se u 1 % mužů (vidí hůře červenou barvu, anomálie první barvy)
- deuteranomalie – postižení zelených čípků jde o střední rozlišení červená – zelená, vyskytuje se u 5 % mužů (vidí hůře zelenou barvu, anomálie druhé barvy)
- trianomálie – velmi vzácná porucha postižení diskriminace modrá – žlutá, bez pohlavní preference
- Dichromazie: protanopsia (1 % mužů, červená je velmi tmavá), deuteranopsia, trianopsia – chybí modré čípky.
Chybí – li jedna skupina pigmentu, mluvíme o dichromazii a podobně i v této skupině:
- protanopia (vidí hůře červenou barvu)
- deuteranopia (vidí hůře zelenou barvu)
- trianopsia (vidí hůře modrou barvu)
- 3. Monochromazie – „úplná barevná slepota“. Dělí se na tyčinkovou monochromasii
(achromatopsii) – chybí nebo jsou nefunkční čípky, je spojena s fotofobií (světelná senzitivita) a nystagmem (bezděčné oscilace očí), a s čipkovou monochromasií – úplnou barevnou slepotou spojenou s téměř normálním visem.
Duha nominálního vidění – trichromazie Obrázek č. 192
Dichomazie – vidění:
- Duha při protanopii Obrázek č. 193
- Duha při deuteranopii Obrázek č. 194
- Duha při tritanopii Obrázek č. 195
Některá vrozená onemocnění které známe jako příčinu barevné slepoty jsou:
- dystrofie čípku
- dystrofie čípku – tyčinek (cone-rod dystrophy)
- achromatopsia (aka červený monochromatismus, aka stacionární čípková dystrophia, aka čípkový dysfunkční syndrom)
- modrých čípků monochromatismus
- Leberova kongenitální amaurosis
- retinitis pigmentosa (počínající postižení tyčinek, které později progreduje i na čípky a následuje barevná slepota)
Mikroftalmie (microphtalmie) je nevivynuté oko nebo také malé oko. Obvykle bývá krátkozraké, protože rohovka je více zakřivená a tudíž více lomí paprsky. Často se objevuje jako sekundární postižení. Nemá specifické symptomy ani léčbu.
Nystagmus jsou bezděčné rytmické pohyby většinou obou očí zároveň v několika nebo ve všech pohledových směrech. Může být vrozený i získaný a bývá průvodním jevem řady onemocnění (např. při hrubé poruše centrálního vidění v ranném dětství, postižení mozečku, statoakustického systému apod.). Jistý druh a stupeň nystagmu je fyziologický (např. při pohledu z jedoucího vlaku nebo při únavě). Jiné, intenzivnější formy pak označujeme jako patologický nystagmus – zde je střední frekvence cca 250 kmitů za minutu o amplitudě 5°- 15° i více. Čím je větší amplituda, tím nižší bývá frekvence a naopak. Nystagmus pochopitelně významně zhoršuje zrakovou ostrost a ztěžuje fixaci. Nystagmus je zjevný a může lidi v okolí postiženého znervózňovat.
Léčba: žádná, dotyčný si pouze pomáhá natáčením hlavy a hledáním nejvhodnějšího směru pohledu – trénik fixace. U sekundárně vzniklého nystagmu je odstranění příčiny.
- Anomální trichomazie:
- Binokulární vidění
Vidění oběma očima (binokulární vidění) znamená, že obrazy vnímané simultánně oběma očima se spojují v jeden a navíc nám umožňuje vnímat hloubku prostoru. Poruchy binokulárního vidění mají tedy za následek v motorické oblasti šilhavost a v senzorické oblasti změny ve zrakovém vnímání.
Zpravidla dochází ke snížení zrakové ostrosti, excentrické fixaci a poruchám ve vnímání prostoru. Pokud je jedno oko slabší (utlumené, tupozraké) nebo úplně chybí (třeba následkem úrazu), musíme pochopitelně počítat i s omezením zorného pole, přičemž zorné pole jednoho oka je větší než přesná polovina binokulárního zorného pole.
Léčba je v medicínsky chirurgické úpravě šilhání. Funkcionálně: korekce refrakčních vad, pleoptika (přinutit utlumené oko – tupozraké k činnosti, kupř. zakrytím lepšího oka), ortoptika (cvičení binokulárních funkcí).
Amauróza – slepota je výraz označující slepotu. Zpravidla se míní trvalá, úplná a nevyléčitelná ztráta zraku bez světlocitu.
Změny terče zrakového nervu. Můžeme se setkat s názvy hypoplasie nebo atrophia nervi optici – je degenerace terče zrakového nervu vznikající otokem a městnáním. Většinou jsou výpadky zorného pole až slepota. Některé formy jsou dědičné, jiné jsou spjaty s diabetem nebo je způsobují jedy (metylalkohol), poranění, nitrolební nádory aj., 30 % je etiologicky neobjasněno.
Albinismus je dědičná porucha. Světlá pleť, světlé až platinové vlasy, nedostatek pigmentu, narůžovělý odstín světle modré duhovky. Oční projevy albinismu jsou propouštění světla duhovkou. Existuje i taková forma albinismu, kdy se porucha pigmentace dotkne pouze očí (člověk může mít třeba tmavé vlasy). Symptomy jsou nystagmus, snížená zraková ostrost, silná refrakční vada spojená s astigmatismem, zorné pole je normální. Léčba medicínsky žádná. Funkcionálně: snížení ostrého světla pomocí slunečních brýlí a jinými způsoby, korigovat zrakovou ostrost optickými pomůckami.4
4 Schindler R., Zrakové vady [online], SONS, Dostupné z WWW: http://www.braillnet.cz/sons/docs/zrak/index.htm
-
Zraková dráha
Zraková dráha je soubor neuronů, které převádějí zrakové podněty na různá místa CNS, kde jsou zpracovávány, až po projekční korové analyzátory, kde dochází k centrálnímu vidění. Až 60 % neokortikálních oblastí se účastní zpracování zrakových podnětů. Odbočky ze zrakové dráhy zajišťují zornicové reflexy, reflexy pohybové a vegetativní.
Zraková dráha je 6 neuronová. Počáteční 3 neurony jsou uloženy v sítnici Obrázek č. 197:
- neurony jsou světločivné elementy (fotoreceptory) sítnice. Jsou uloženy v zevní vrstvě sítnice, tak že světlo musí projít nejprve celou její tloušťkou. Tyčinky (120 miliónů) registrují intenzitu osvětlení, čípky (6–7 milionů) reagují na barvu. Vrstvu tyčinek a čípků představuje souhrnně – stratum neuroepitheliale retinae. Dentrická část je přemístěna ve fotoreceptor (proteinopsin vázaný na rhodopsin mění světelné podněty na nervové vzruchy). Nervové vzruchy axonální část předává na druhé neurony.
- neurony jsou malé nervové bipolární buňky. Tvoří uzlinovou vrstvu sítnice – stratum ganglionare retinae – a označují se jako nervová uzlina sítnice – ganglion retinae. Dentrity jedné bipolární buňky opřádají vodivé výběžky 3–5 tyčinek, ale vždy jen jednoho čípku. Axony bipolárních buněk jsou v kontaktu s dendrity gangliových buněk, které představují třetí neurony sítnice. Neurony jsou navzájem horizontálně propojeny interneurony.
- neurony tvoří multipolární buňky sítnice, Tzv. stratum ganglionare nervi optici (gangliom opticus). Jejich krátké dendridy navazují vždy na několik krátkých neuritů bipolárních buněk druhého neuronu, Axony multipolárních buněk probíhají po dutinové straně a sbíhají se k discus n. optici, ten leží mediálně (navnitř) od osy bulbu a neobsahuje žádné světločivné elementy. Zde nervová vlákna – axony prostupují bělimou (lamina cribrosa sclerae) a vytvářejí zrakový nerv – n. opticus. Jsou opatřena myelinovou pochvou a mozkomíšními obaly (vývojově představují výchlipku mezimozku – diencephala). N. opticus vystupuje z očnice ve zrakovém kanálu – canalis opticus na horní straně těla kosti klínové – corpus ossis sphenoidalis před jámou podvěsku mozkového – fossa hypophysealis, sella turcica. Před stopkou hypofýzy vytvářejí oba nn. optici zrakové zkřížení – chiasma opticum. Vlákna přicházejí ze žluté skvrny – macula lutae (místo nejostřejšího vidění) jdou zkříženě i nezkříženě. Vlákna z nasálních části sítnic se kříží a procházejí na druhou stranu, vlákna z temporálních částí sítnic se nekříží a zůstávají na stejné straně. Po zkřížení z chiasmatu pokračuje zraková dráha jako tractus opticus a vstupuje do bočního kolínkového tělíska – corpus geniculatum laterale.
Tractus opticus se dělí na dvě ramena:
- Radix lateralis je silnější a obsahuje 80 % vláken. Ta jdou přímo do jádra bočného kolínkového tělíska – ncl. corporis geniculatis lateralis.
- neurony tvoří buňky těchto jader. Končí na nich většina buněk 3. neuronů. Axony buněk bočního kolínkového tělíska jdou do primární zrakové korové oblasti, která leží v týlním laloku nad a pod ostruhovou brázdou – sulcus calcarinus, area 17 (vytváří korový obraz vnějšího světa), area 18,19 zasahuje do asociační korové oblasti temporálního a parientálního laloku. Axony do korových oblastí probíhají v nejdorsálnější části vnitřního pouzdra – capsula interna jako dráha zrakového paprsčitého vláknění kolínkovokorová – tractus geniculocorticalis (radiatio optica – Gratioletův svazek).
- Radix medialis jsou odbočky zrakové dráhy začínající z 3. neuronů. Probíhají společně až k zrakovému zkřížení – chiasma opticus. Za zkřížením se oddělují malé skupiny axonů a směřují k dalším strukturám:
- Cestou raménka horního hrbolku – brachium colliculi superior končí axony na buňkách šedé vrsvy v horních hrbolcích středomozkového krytu – stratum griseum colliculi superioris tectae (optickomotorické reflexy). Pokračují jako dráhy krytomíšní – tractus tectospinalis, krytobulbární – tractus tectobulbaris, krytosíťové – tractus tectoreticularis, krytomostové – tractus tectopontinus (Münzerův svazeček).
- Axony končí na buňkách předkrytových jader – ncl. praetectalis (centrum pupilárních reflexů) – radix optica mesencephalica. Odtud vycházejí spoje na dráhu pupilárního (zornicového) reflexu, do retikulární formace mesencephala a RF ncl. opticus basalis. Napojují se na fasciculus longitudinalis medialis. Mají snad význam pro reflexní sevření víček při oslnění.
- Část vláken jde zkříženě do podhrbolí – hypothalamus – radix optica hypothalamica jako dráha sítnicopodlůžková – tractus retinohypothalamicus. Má vliv na produkci hormonů v hypothalamických jádrech: jádrech příkomorových – ncl. paravertricularis a v jádrech hrbolkových – ncl. tuberales. Touto cestou jsou do některých funkcí organismu zapojeny světelné vlivy.
- Některé axony jdou do jader polštáře mezimozkového hrbolu – pulvinar thalami.
Pozn.: Při porušení zrakového nervu – n. opticus, přestává vidění příslušným okem. Při porušení střední části chiasmatu (např.nádorem podvěsku mozkového) vypadne funkce obou temporálních polovin sítnice (bitemporální hemianopsie). Při stlačení chiasmatu na obou zevních stranách (např. kalcifikací vnitřních krkavic – aa. carotis internae) dochází k oboustrannému poškození vláken nasálních části sítnic (binasální hemianopsie). Při porušení tractu opticus vypadne na jedné straně oka temporální na druhé straně nasální polovina sítnice (homonymní hemianopsie).
Dráha zornicového – pupilárního reflexu Obrázek č. 199
Představují soubor neuronů, které jsou anatomickým podkladem dvou automatických reflexů, ke kterým dochází při osvitu oka:
- Reflex zužování zornice (miosis) – parasympatický účinek
- Reflex rozšiřování zornic (mydriasa) – sympatický účinek
- Dráha miotického reflexu – zužování zornic
1.–3. neuron – dostředivý úsek této dráhy tvoří tři neurony zrakové dráhy, které vydávají neurity k buňkám předkrytových jader – ncl. praetectalis, které představují centrum reflexu.
4. neuron – odstředivé neurity z buněk ncl. pretectalis jdou na buňky přídavného jádra N III., ncl. accessorius n. oculomotorii (jádro Edinger – Westphalovo), je to parasympatické jádro N III., které leží ve visceromotorické zóně části mesencephala.
5. neuron – (pregangliová parasympatická vlákna). Odstředivé neurity Edinger – Westphalova jádra jdou cestou dolní větve N III. – ramus inferior n. oculomotorii do řaové nervové uzliny – ganglion caliare.
6. neuron – (postgangliová parasympatická vlákna). Odstředěné neurity buněk ganglion ciliare se po přepojení cestou krátkých řasových nervů – nn. ciliares breves dostávají k zornici a inervují svěrač zornice – m.sphincter pupilae a řasový sval – m. ciliaris. Vzhledem ke konsensuální reakci se předpokládá, že vlákna se někde kříží.
- Dráha mydriatického reflexu – rozšíření zornic
1.3. neuron – dostředivý úsek této dráhy tvoří opět tři neurony zrakové dráhy. Centrum reflexu: předkrytové jádro – ncl. praetectalis.
4. neuron – odstředivé neurity z buněk ncl. praetectalis jdou nepřesně známou dráhou (pravděpodbně cestou retikulární formace) do prostředního bočního jádra – ncl. intermdiolateralis (C8-Th1) – centrum ciliospinale (Budgerovo-Grasetovo jádro).
5. neuron – (pregangliová sympatická vlákna) z ciliospinálního centra jdou neurity přes přední kořeny Thl do sympatického kmene – truncus sympaticus a po vzestupu končí na buňkách horní krční nervové uzliny – ganglion cervicale superius.
6. neuron (postgangliová sympatická vlákna). Z tohoto ganglia jdou neurity cestou vnitřní krkavcovité pleteně – plexus caroticus internus a pleteně oční – plexus ophtalmicus do řasové nervové uzliny – ganglion ciliare a bez přepojení pokračují cestou krátkých řasových nervů – nn. ciliares breves a inervují rozvěrač zornice – m. dilatator pupilae.
Uměle vyvolaná mydriasa se užívá při oftalmologickém vyšetření očního pozadí. Do oka jsou aplikovány látky, které blokují funkci parasympatiku, např. atropin … (parasymatikolytika). Adekvátním podnětem pro oba reflexy je světelný podnět. Odpověď se dostaví i při inadekvátních silných podnětech (hluk, bolest, úlek…) – což souvisí s napojením na nespecifický síťkový systém – retikulární formace (RF) – formatio reticularis.
| Obrázky ke kapitole: Ústrojí zraku | |||
KK, Fakulta sportovních studií, Masarykova univerzita |
Návrat na úvodní stránku webu, přístupnost |
| Servisní středisko pro e-learning na MU
| Fakulta informatiky Masarykovy univerzity, 2014
Centrum interaktivních a multimediálních studijních opor pro inovaci výuky a efektivní učení | CZ.1.07/2.2.00/28.0041


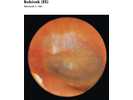

















![Iris [duhovka] (modrá) a pupila [zornice]](../pics/3obr-170n.jpg)